Trattamento della Membrana Basale Epiteliale Distrofia Manuale Superficiale Keratectomy
Leslie T. L. Pham, MD; Kenneth M. Goins, MD; Giovanni E. Sutphin, MD; Michael D. Wagoner, MD, PhD
Inviato febbraio 22, 2010
membrana basale Epiteliale di duchenne (EBMD) è il tipo più comune di distrofia corneale, colpisce il 2% della popolazione. Sebbene la maggior parte dei pazienti rimanga asintomatica o presenti un disagio soggettivo episodico minore, circa il 10% alla fine si lamenterà di erosioni ricorrenti e/o disturbi visivi. Il decorso clinico è spesso bifasico: le erosioni epiteliali ricorrenti predominano nella fase iniziale e i disturbi visivi si verificano nella fase successiva.
Il segno distintivo fisiopatologico dell’EBMD è un’anomalia nella formazione e nel mantenimento del complesso di adesione della membrana basale epiteliale dell’epitelio corneale, un fenomeno che spiega le erosioni ricorrenti associate a questo disturbo. Originariamente descritto da Hansen oltre un secolo fa, e ulteriormente caratterizzate da Thygeson mezzo secolo più tardi, erosioni ricorrenti sono gravi interruzioni dell’epitelio corneale, che classicamente si verificano al momento del risveglio e sono associate a gravi, un dolore acuto, che può essere transitoria o durare per diverse ore o giorni, a seconda della superficie epiteliale mutare. Nei casi più gravi, la sindrome da erosione può essere associata a una notevole morbilità e disabilità professionale. Anche se erosioni possono verificarsi in associazione con trauma corneale precedente, EBMD è la causa più comune di questo disturbo.
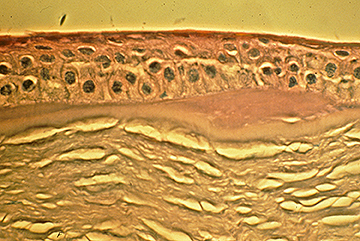
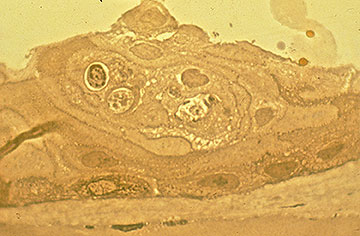
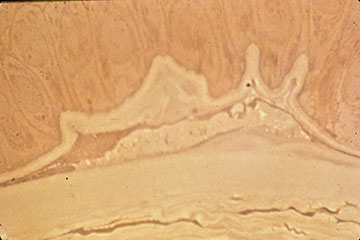
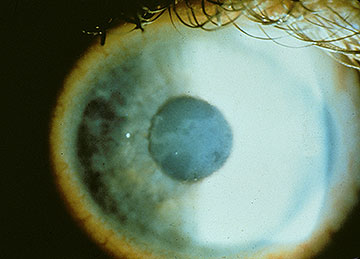
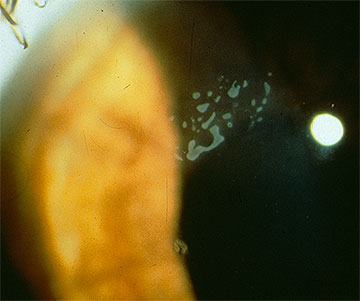
Inizialmente, ci possono essere pochi segni clinici associati con EBMD; tuttavia, una storia di erosioni ricorrenti dovrebbe suggerire questa diagnosi, soprattutto se sono bilaterali e si verificano in più siti. Con cicli continui di rottura epiteliale e sforzi abortiti allo sviluppo di un complesso di adesione della membrana basale epiteliale stabile, alla fine si sviluppano cambiamenti morfologici, che portano ai classici risultati epiteliali e subepiteliali “map-dot-fingerprint” che caratterizzano questo disturbo (Figure 1-3). La formazione inadeguata di emidesmosomi da parte delle cellule epiteliali basali provoca la rigenerazione aberrante compensatoria e la duplicazione della membrana basale epiteliale, un cambiamento che si manifesta clinicamente dalle linee “impronte digitali”. La deposizione di materiale fibrogranulare sotto e sopra la membrana basale anormale è responsabile dei risultati” mappa “e” punto”, rispettivamente. Quando presenti nell’asse visivo, queste irregolarità epiteliali e subepiteliali provocano inizialmente astigmatismo irregolare e induzione di aberrazioni ottiche di ordine superiore, che sono soggettivamente associate alla diplopia monoculare e alla distorsione visiva—spesso prima dello sviluppo di una diminuzione dell’acuità di Snellen. Tuttavia, un progressivo declino dell’acuità di Snellen si verifica quando le anomalie morfologiche aumentano di densità, spesso in associazione con un paradossale miglioramento della sindrome da erosione.
|
|
 |
|
|
 |
|
|
 |
Il successo del trattamento di EBMD è basato sull’ottimizzazione delle condizioni necessarie per la formazione di stabili membrana basale epiteliale complessi di adesione in tutta la cornea, preferibilmente prima dello sviluppo della visione compromettere anomalie morfologiche in asse visivo. Nella maggior parte dei casi di EBMD, le erosioni epiteliali ricorrenti possono essere prevenute dall’applicazione di un unguento lubrificante o iperosmotico. Se erosioni lievi si verificano frequentemente nonostante la lubrificazione di andare a dormire, l’uso prolungato di una benda lente a contatto morbido (SCL) può eliminare o ridurre notevolmente la frequenza di erosioni sintomatiche.
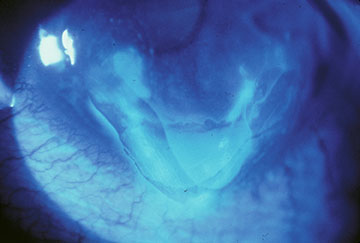
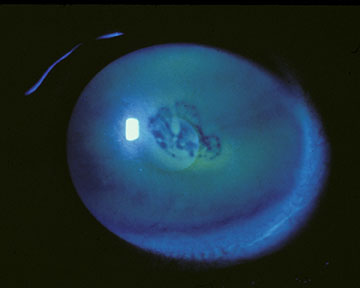
Nel caso in cui si sviluppino erosioni epiteliali sostanziali (Figura 4), è indicato un intervento più aggressivo. La gestione di successo può essere compiuta con cheratectomia superficiale manuale (SK), seguita dal ristabilimento di un epitelio corneale intatto che è saldamente aderente e rimane otticamente chiaro. Le prove cliniche e sperimentali che si sono accumulate per più di un secolo per quanto riguarda lo sviluppo della tecnica del SK manuale e la sua applicazione in questo ambito sono riassunte come segue:
|
|
 |
- Epiteliali debridement. Per più di un secolo, il trattamento di scelta per le erosioni ricorrenti è stato il semplice sbrigliamento dell’epitelio devitalizzato e poco aderente e l’uso di patch di pressione fino alla completa reepitelizzazione. Sebbene l’uso prolungato successivo di unguenti lubrificanti per andare a dormire abbia successivamente portato a una risoluzione permanente in molti casi, la malattia ricorrente è rimasta abbastanza comune. Nel 1983, Buxton e Fox hanno riferito un tasso di successo di 85% con il debridement epiteliale seguito dall’uso esteso della terapia della SCL della fasciatura, che ha facilitato lo sviluppo ininterrotto di un complesso stabile di adesione epiteliale della membrana basale.
- Rimozione della membrana basale aberrante e detriti subepiteliali e fibrosi. Il debridement epiteliale semplice può non essere efficace nella rimozione di tutta la membrana basale anormale e può essere associato con il ripetersi delle erosioni epiteliali anche dopo l’interruzione della terapia estesa di SCL della fasciatura. Già nel 1906, Franke riportò un tasso ridotto di erosioni epiteliali ricorrenti quando il debridement epiteliale era seguito dall’applicazione di acqua clorata. Kenyon e Wagoner hanno inoltre sottolineato l’importanza di pulire meticolosamente i detriti subepiteliali come parte integrante della gestione di questo disturbo.
- Interruzione del livello di Bowman. Brown e Bron hanno suggerito che una certa interruzione dello strato di Bowman potrebbe essere necessaria per massimizzare l’opportunità di risoluzione permanente delle erosioni epiteliali recalcitranti. Aneddoticamente, è stato a lungo riconosciuto che un trauma sostanziale allo strato di Bowman è associato non solo a cicatrici ma anche a un’eccellente adesione epiteliale. Di conseguenza, il principio guida nella gestione delle erosioni recalcitranti sta colpendo un equilibrio appropriato fra la rottura sufficiente dello strato di Bowman per facilitare l’adesione epiteliale costante e la minimizzazione di cicatrizzazione visivamente significativa. Il trattamento ad ampia area dello strato di Bowman con iodio è stato riportato da Thygeson nel 1954, con diatermia da Wood nel 1984, con una bava di diamante da Buxton e Constad nel 1987, con il neodimio:Laser YAG di Geggel nel 1990, e successivamente con cheratectomia fototerapeutica laser ad eccimeri (PTK) di numerosi autori. La rottura focale dello strato di Bowman con puntura stromale anteriore è stata dimostrata da McLean et al. per essere efficace nella gestione della maggior parte dei casi di erosione ricorrente. Sebbene i segni di puntura stromale anteriore non sembrino compromettere visivamente, la maggior parte degli autori consiglia di applicare questa tecnica in modo aggressivo al di fuori dell’asse visivo e con parsimonia o per niente nell’asse visivo.
- Controllo farmacologico della matrice metalloproteinasi-9. Le tecniche manuali SK di debridement epiteliale, rimozione della membrana basale aberrante e detriti subepiteliali, e interruzione focale dello strato di Bowman con puntura stromale, seguita da un periodo di 6-a-12 settimane di terapia benda SCL, sono quasi invariabilmente associati con il ristabilimento di un epitelio corneale saldamente aderente che tende a rimanere otticamente chiaro. Tuttavia, questo risultato è ottimizzato fornendo un intervento farmacologico progettato per ridurre al minimo la produzione di collagenasi subepiteliale e il suo impatto deleterio sullo sviluppo del complesso di adesione della membrana basale epiteliale stabile durante il periodo postoperatorio. Durson et al. documentata l’efficacia della somministrazione sistemica di doxiciclina e l’uso topico di corticosteroidi nel migliorare ulteriormente gli esiti terapeutici associati alla gestione medica e chirurgica delle sindromi erosive ricorrenti.
Nel presente studio, abbiamo esaminato l’esito del trattamento dell’EBMD sintomatico con SK manuale presso gli ospedali e le cliniche dell’Università dell’Iowa (UIHC).
PAZIENTI E METODI
Le cartelle cliniche di ogni paziente con EBMD che era stato trattato con SK manuale da un membro del Servizio Cornea presso UIHC dal 1 gennaio 1998 al 31 dicembre 2007 sono state riviste retrospettivamente. La diagnosi è stata stabilita da un membro della facoltà di cornea sulla base dei risultati clinici caratteristici. Ogni occhio era stato trattato con almeno una modalità di terapia medica prima di sottoporsi a SK, incluso l’uso di lubrificazione topica, agenti iperosmotici e/o terapia SCL con bendaggio. Le indicazioni per l’intervento chirurgico erano una diminuzione della vista e / o erosioni epiteliali corneali ricorrenti. Le misure di risultato includevano la migliore acuità visiva corretta dallo spettacolo (BSCVA), la presenza o l’assenza di erosioni ricorrenti e EBMD ricorrente sintomatica. I casi in cui erano disponibili più di 3 mesi di follow-up postoperatorio sono stati inclusi nell’analisi statistica. Gli occhi che erano stati precedentemente trattati con SK manuale o PTK prima del rinvio a UIHC o prima del periodo di studio sono stati esclusi dall’analisi statistica.
Tecnica chirurgica
Le procedure chirurgiche sono state eseguite con anestesia topica da membri della facoltà di cornea (KMG, JES, MDW) nella sala di procedura ambulatoriale minore. L’epitelio corneale centrale (6,0-8,0 mm) è stato debridato con una spugna a cellule Weck nella maggior parte dei casi. Occasionalmente, una lama di castoro no. 57 è stata richiesta per completare la rimozione epiteliale. L’epitelio poco aderente nella periferia è stato anche debridato quando presente. Una lama di castoro no. 57 è stata anche utilizzata per rimuovere la membrana basale e la fibrosi subepiteliale con raschiatura delicata. Sono state prese precauzioni speciali per ridurre al minimo il disturbo dello strato sottostante di Bowman. La superficie dello strato di Bowman è stata poi vigorosamente levigata con una spugna Weck cell. In alcuni casi all’inizio del periodo di studio, una bava di diamante è stata applicata delicatamente sulla superficie anteriore dello strato di Bowman. Più tardi nel periodo di studio, la puntura stromale è stata applicata direttamente allo strato di Bowman al di fuori dell’asse visivo in cui l’epitelio era stato debridato e attraverso l’epitelio nelle aree in cui è rimasto al suo posto. Un chirurgo (MDW) ha applicato un trattamento leggero nell’asse visivo nei casi in cui fosse stata documentata l’insorgenza di erosioni in questa zona o in cui era stata rilevata una sostanziale fibrosi subepiteliale prima della procedura operativa. Alla conclusione del caso, una benda SCL è stata posta sull’occhio.
Dopo l’intervento, tutti i pazienti sono stati trattati con antibiotici topici e gocce di steroidi 4 volte al giorno per 1 settimana. All’inizio del periodo di studio, la terapia con SCL per bendaggio è stata interrotta nella maggior parte dei casi dopo 1 settimana, gli antibiotici topici e gli steroidi sono stati rapidamente ridotti e interrotti e l’unguento lubrificante per andare a dormire è stato continuato per almeno 3 mesi. Più tardi nel periodo di studio, la terapia con SCL della benda è stata continuata per 6-12 settimane nella maggior parte dei casi, insieme alla somministrazione di antibiotici topici profilattici. Nella seconda metà dello studio, la maggior parte dei pazienti è stata trattata in concomitanza con doxiciclina sistemica e corticosteroidi topici fino al completamento della terapia con SCL bendaggio.
RISULTATI
Su 20 pazienti (14 uomini; 6 donne), 22 occhi con EBMD sono stati trattati con SK manuale per diminuzione della vista (20 occhi) e / o erosioni epiteliali ricorrenti (15 occhi). Il follow-up medio dopo l’intervento chirurgico è stato di 43,6 mesi (intervallo 3,0-115,2 mesi).
Gli esiti del trattamento per una ridotta acuità visiva sono riassunti nella Tabella 1. Il miglioramento è stato rilevato in BSCVA da un’acuità media preoperatoria di logMAR di 0.313 (equivalente Snellen 20/41) per una migliore acuità postoperatoria di 0,038 (20/22) e un’acuità finale di 0,079 (20/24). Un BSCVA di 20/20 o migliore è stato raggiunto in 12 (60,0%) occhi e lo stesso risultato è stato raggiunto all’esame più recente in 10 (50,0%) occhi. Un BSCVA di 20/30 o migliore è stato raggiunto in 20 (100,0%) occhi e lo stesso risultato è stato raggiunto all’esame più recente in 19 (95,0%) occhi.
Tutti i 15 (100,0%) occhi con erosioni ricorrenti avevano una completa risoluzione dei sintomi durante i primi 6 mesi postoperatori. Tra 6 e 60 mesi dopo il trattamento iniziale, 3 (20.0%) gli occhi hanno subito erosioni ricorrenti. Tra questi, 2 occhi sono stati trattati con successo con un ciclo di terapia SCL con bendaggio e 1 occhio è stato trattato con successo con laser ad eccimeri PTK.
Nessuna complicazione chirurgica è risultata da nessuna delle procedure SK manuali.
| Best Spectacle-corrected Visual Acuity | |||
| Vision | Preoperative | Best Obtained | Final |
| LogMAR | |||
| Mean | 0.313 | 0.038 | 0.079 |
| Range | 0.097 to 0.903 | -0.125 to 0.176 | -0.125 to 0.477 |
| Snellen | |||
| Mean | 20/41 | 20/22 | 20/24 |
| Range | 20/25 to 20/160 | 20/15 to 20/30 | 20/15 to 20/60 |
| Cumulative, % | |||
| ≥ 20/20 | 0 | 60 | 50 |
| ≥ 20/25 | 25 | 85 | 65 |
| ≥ 20/30 | 55 | 100 | 95 |
| ≥ 20/40 | 65 | 100 | 95 |
DISCUSSION
Our study strongly suggests that manual SK is a safe e trattamento efficace per i disturbi visivi e le erosioni epiteliali ricorrenti associate all’EBMD. Non si sono verificate complicazioni in nessuno dei 22 occhi trattati con SK manuale. Inoltre, tutti i 20 occhi trattati per disturbi visivi hanno registrato un miglioramento continuo della vista per l’intero periodo di follow-up. Anche se sarebbe intuitivo prevedere che le stesse anomalie morfologiche si verificherebbero dopo l’intervento in questa malattia genetica, la creazione di complessi stabili di adesione della membrana basale epiteliale e la riduzione delle erosioni epiteliali ricorrenti nell’asse visivo impedisce completamente o ritarda sostanzialmente la ricorrenza di questi cambiamenti e dei loro effetti negativi sulla funzione visiva. Ogni paziente ha sperimentato un sollievo completo dei sintomi ricorrenti di erosione durante i primi 6 mesi, con solo 3 sintomi nel decennio successivo. Tra questi, 2 casi erano relativamente minori e sono stati gestiti con un corso di 3 mesi di terapia SCL con bendaggio. Un caso era fastidioso e richiedeva un trattamento dell’intera membrana basale dell’occhio interessato con laser ad eccimeri PTK.
Ottenere un risultato duraturo e soddisfacente con SK manuale richiede una meticolosa attenzione alla tecnica chirurgica, in particolare la rimozione completa di tutte le patologie subepiteliali anormali nell’asse visivo e l’uso della puntura stromale anteriore, la terapia postoperatoria prolungata della benda SCL e un adeguato supporto farmacologico. Questa tecnica è efficace nel fornire un miglioramento sostenuto nell’acutezza dello spettacolo di praticamente ogni paziente e sollievo dalle erosioni ricorrenti nella stragrande maggioranza dei pazienti. È preferibile all’ablazione ad ampia area con il laser ad eccimeri perché è molto meno costoso, non è associato a uno spostamento iperopico nell’errore di rifrazione della linea di base ed è meno probabile che induca una foschia visivamente significativa nell’asse visivo (Tabella 2).12,13 Tuttavia, occasionalmente sarà necessario offrire il laser ad eccimeri PTK alla piccola percentuale di pazienti in cui la SK manuale non è completamente riuscita a fornire un sollievo prolungato da erosioni ricorrenti, come nel caso di 1 paziente nella serie presente.
| Manual SK | PTK | |
| Cost | Inexpensive | Expensive |
| Equipment | Simple surgical instruments are sufficient | Excimer laser required |
| Surgical Skill | Minimal training required | Certification course required |
| Postoperative morbidity | Pain may be present until epithelial defect resolves; minimal risk of corneal infection; virtually no risk of visually significant haze or scar formation | Pain may be present until epithelial defect resolves; minimal risk of corneal infection; significant haze or scar formation (especially if large refractive errors are treated) |
| Efficacy | Excellent prognosis for improved vision and resolution of recurrent epithelial erosions | Excellent prognosis for improved vision and resolution of recurrent epithelial erosions |
| Refractive Changes | Little or no change in spherical refractive error | Hyperopic shift may occur |
| Retreatment | Simple and inexpensive | Simple but expensive |
Excimer laser PTK may be offered in combination with photorefractive keratectomy (PRK) in primary therapy of EBMD if the therapeutic objective is to attain an improvement in uncorrected visual acuity. Se questo approccio è adottato, l’oftalmologo curante deve essere consapevole del potenziale che alcuni degli errori di rifrazione misurati possono essere indotti fattitivamente dalle anomalie morfologiche epiteliali e subepiteliali associate all’EBMD e che l’accuratezza refrattiva di PRK non può essere prevista con certezza. In questi casi, un approccio più conservativo sarebbe quello di eseguire una procedura a 2 stadi composta da SK manuale seguita da PRK (dopo che l’errore di rifrazione si è stabilizzato e può essere misurato con precisione).
- Waring GO 3rd, Rodriques MM, Laibson PR. Distrofie corneali I. Distrofie dell’epitelio, strato di Bowman e stroma. Surv Ophthalmol. 1978;23:71-122.
- Kenyon KR, Wagoner MD. Difetti epiteliali corneali e ulcerazioni non infettive. In: Albert DM, Jakobiec FA, eds. Principi e pratica dell’Oftalmologia. Vol 2. 2 ° ed. Filadelfia, Pa: WB Saunders; 2000: 926-943.
- Hansen E. Om den intermettirende keratitis vesiculosa neuralgica af traumatisk opndelse. Hosp Tidende. 1872;15:201-203.
- Thygeson P. Osservazioni sull’erosione epiteliale ricorrente della cornea. Am J Ophthalmol. 1959;27:48-52.
- Buxton JN, Fox ML. Cheratectomia superficiale nel trattamento della distrofia della membrana basale epiteliale: una relazione preliminare. Arco oftalmolo. 1983;101:392-395.
- Marrone N, Bron A. Erosione ricorrente della cornea. Br J Ophthalmol. 1976;60:84-86.
- Franke E. Uber Erkrankungen des Epithels der Hornhaut. Klin Monastsbl Augenheilkd. 1906;44:508-532.
- Wagoner MD, Kenyon KR. Cheratectomia e cheratoplastica lamellare. In: Bruner NOI, Stark WJ, Maumenee AE, eds. Un manuale di chirurgia corneale. New York, NY: Churchill Livingstone; 1987:29-38.
- Legno A. Erosione ricorrente. Trans Am Ophthalmol Soc. 1984;82:850-898.
- Buxton JN, Constad WH. Cheratectomia epiteliale superficiale nel trattamento della distrofia della membrana basale epiteliale. Ann Ophthalmol. 1987;19:92-96.
- Geggel HS. Trattamento efficace dell’erosione corneale ricorrente con puntura stromale anteriore Nd: YAG. Am J Ophthalmol. 1990;110:404-407.
- Hersh PS, Wagoner MD. Chirurgia laser ad eccimeri per disturbi corneali. New York/Stoccarda: Thieme Medical Publishers; 1998.
- Hersh PS, Klein S, Wagoner MD. Cheratectomia fototerapeutica. In: Krachmer JH, Mannis MJ, Holland EJ, eds. Cornea. Vol 2. 2 ° ed. St Louis, Mo: Mosby; 2005: 1735-1747.
- McLean IT, MacRae SM, Rich LF. Erosione ricorrente. Trattamento mediante puntura stromale anteriore. Oculistico. 1986;784-788.
- Dursun D, Kim MC, Solomon A, Pflugfelder SC. Trattamento delle erosioni corneali ricorrenti recalcitranti con inibitori della matrice metalloproteinasi-9, doxiciclina e corticosteroidi. Am J Ophthalmol. 2001;132:8-13.
Formato di citazione suggerito: Pham LTL, Goins, KM, Sutphin JE, Wagoner MD. Trattamento della distrofia della membrana basale epiteliale con cheratectomia superficiale manuale. EyeRounds.org. 22 Febbraio 2010; Disponibile da: http://www.eyerounds.org/cases/78-EBMD-treatment.htm.

Leave a Reply