Con una ciliegina sulla torta

Una donna ispanica di 64 anni si è presentata per la valutazione di un improvviso inizio di perdita della vista indolore iniziata otto giorni prima. Mentre è stata immediatamente valutata e curata in un ospedale locale, il suo risultato visivo non è migliorato. Infatti, negli otto giorni successivi alla sua visita in ospedale, ulteriori sintomi cominciarono a manifestarsi. Questi includevano mal di testa temporali bilaterali con fluttuazioni di gravità e tenerezza diffusa del cuoio capelluto. Ha negato qualsiasi dolore da masticazione prolungata e non ha riportato alcun attacco di aumento di peso o febbri recenti. La sua storia medica è positiva per l’ipertensione negli ultimi dieci anni, che è attualmente controllata con amlodipina.
All’esame, le acuità visive meglio corrette erano i movimenti della mano OD e 20/20 OS, con una prescrizione di -1.50 +1.00 x 180 OD, -1.75 +1.00 x 005 OS. La sua motilità extraoculare per entrambi gli occhi era piena ed estesa. I campi visivi di confronto hanno rivelato una depressione generalizzata dell’occhio destro, mentre l’occhio sinistro era pieno. Le sue pupille erano uguali, rotonde e lentamente reattive alla luce con un difetto pupillare afferente 3+ nell’occhio destro.
La visione a colori misurata con le piastre Ishihara è stata gravemente ridotta solo per l’occhio destro (0/10 OD, 10/10 OS). Le sue pressioni intraoculari sono state misurate a 17 mm Hg OD e 18 mm Hg OS utilizzando il Tonopen (Reichert). La salute del segmento anteriore ha rivelato 1 + cataratta sclerotica nucleare in entrambi gli occhi. È stato eseguito un esame del fondo dilatato ed è disponibile per la revisione (Figura 1). È stata eseguita anche l’angiografia con fluoresceina (FA) e le immagini sono disponibili per la revisione (Figura 2).
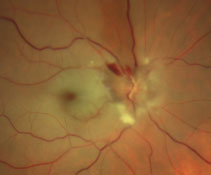
Fig. 1. Questa immagine ingrandita mostra l’occhio destro del paziente.
Prendi il quiz Retina
1. Come caratterizzerebbe le immagini dell’angiogramma alla fluoresceina a 29 secondi?
un. Chiazze di deposito coroidale.
b. Coroide silenziosa.
c. Riempimento arterioso ritardato.
d. Neovascolarizzazione del disco.
2. Come descriveresti i cambiamenti maculari nell’occhio destro?
a. Distacco sieroso della retina neurosensoriale.
b. Battuto aspetto del metallo.
c. Macchia rossa ciliegia .
d. Neuroretinite.
3. Quale condizione è più coerente con l’aspetto del fondo dell’occhio destro?
a. Occlusione della vena retinica del ramo.
b. Occlusione dell’arteria retinica del ramo.
c. Occlusione dell’arteria retinica centrale.
d. Degenerazione maculare di Stargardt.
4. Qual è la causa più probabile alla base dei risultati del fondo destro del paziente?
a. Elevata pressione intracranica.
b. Ipertensione / aterosclerosi.
c. Arterite a cellule giganti.
d. Ereditaria.
5. Qual è il trattamento più appropriato per questo paziente?
a. Consigli su un corretto controllo della pressione sanguigna e fare riferimento al PCP.
b. Inizio immediato di antibiotici orali.
c. Iniziazione immediata di steroidi per via endovenosa e orale.
d. Prescrivere Diamox (acetazolamide, Teva).
Diagnosi
Sulla base della storia e della presentazione clinica, al paziente è stata diagnosticata un’occlusione dell’arteria retinica centrale dell’occhio destro, molto probabilmente secondaria all’arterite a cellule giganti (GCA). Sono stati ordinati studi di laboratorio che hanno rivelato un elevato valore di velocità di sedimentazione eritrocitaria (ESR) a 62 mm/ora e un elevato valore di CRP a 2,6 mg/L. Inoltre, CBC con differenziale ha rivelato un elevato numero di globuli bianchi.
È stata immediatamente inviata all’ospedale, dove è stata posta sotto metilprednisolone per via endovenosa e monitorata durante la notte. Il paziente è stato dimesso la mattina successiva con una prescrizione di 80 mg di prednisolone orale. Durante i test di laboratorio di follow-up, ha avuto una marcata riduzione del livello di ESR da 62mm / hr a 17mm/hr e una riduzione del valore di CRP da 2.6 mg/L a 1.1 mg / L. Mentre la sua visione non è migliorata, il mal di testa temporale bilaterale e la tenerezza del cuoio capelluto si sono
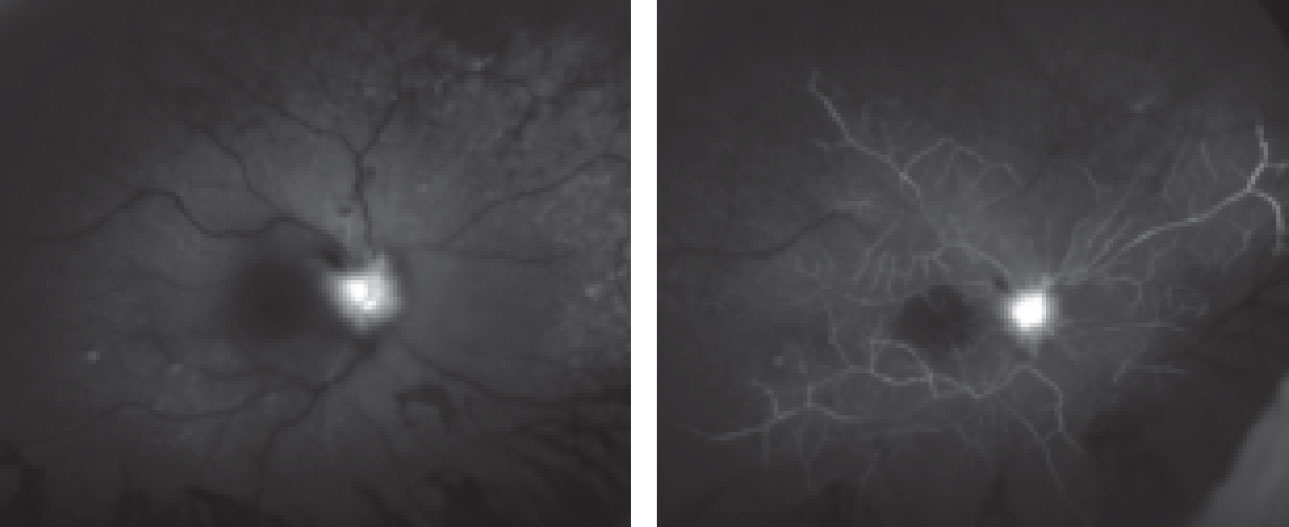
Fig. 2. Questo angiogramma di fluoresceina mostra l’occhio destro del paziente a 29 secondi (a sinistra) e cinque minuti.
Discussione
L’occlusione dell’arteria retinica centrale (CRAO) è un’emergenza oculare in cui i pazienti presentano una perdita della vista monoculare improvvisa, profonda e indolore.1 Infatti, l ‘ 80% degli individui affetti ha un’acuità visiva finale di contare le dita o peggio.2
CRAO è classicamente descritto come un blocco dell’arteria retinica centrale responsabile della fornitura di sangue, sostanze nutritive e ossigeno agli strati retinici interni dell’occhio. Nella fase acuta, il 90% dei casi di CRAO si presenterà con uno sbiancamento retinico diffuso e una classica macchia rossa ciliegia centrale.3 La macchia rosso ciliegia è indicativa di una macula sottile e relativamente trasparente che rivela la coroide sottostante.3 Ulteriori segni di un CRAO includono edema del disco ottico (nel 22% dei casi), pallore del disco ottico (39%) e attenuazione arteriosa (32%).3 Sfortunatamente, questo evento ischemico causa danni irreversibili alla retina e perdita profonda della vista con solo un lieve recupero visivo dopo il trattamento.2
La diagnosi di questa circostanza è suggerita da perdita improvvisa e indolore della vista accoppiata con la presenza di imbiancatura retinica diffusa e nella maggior parte dei casi, una macchia rossa ciliegia centrale.4 FA mostrerà un tempo di transito ritardato seguito da un aspetto coroidale irregolare e riempimento arterioso ritardato.5 Questo può essere visto sul FA del nostro paziente dove anche a 29 secondi si può vedere il colorante fluoresceina solo iniziando a riempire le arterie (Figura 2). In un paziente normale, questo accade entro 10 secondi.
Il blocco dell’arteria retinica centrale può essere causato da emboli, vasculite o spasmi.4 I principali fattori di rischio per un’occlusione dell’arteria retinica centrale includono ipertensione, diabete, iperlipidemia, malattia occlusiva carotidea e malattia della valvola cardiaca.4 Fattori di rischio meno comuni, ma ugualmente importanti (specialmente quando non sono presenti emboli) includono GCA, malattia vascolare del collagene, uso di contraccettivi orali, anemia falciforme e sifilide.4
CRAO può anche essere classificato in base alla presenza e all’estensione dell’ischemia retinica.6 CRAO non arteritico rappresenta la maggior parte dei casi ed è tipicamente causato da malattia aterosclerotica.6 CRAO arteritico, d’altra parte, non è così comune ed è definito sulla base di una vasta area di ischemia retinica (in genere più di 10 diametri del disco).6 Ai fini del presente caso, l’esame diretto supportato dai risultati FA confermato CRAO arteritico dell’occhio destro come la diagnosi corretta.
La causa più comune di CRAO arteritico è la GCA, una vasculite sistemica che colpisce i vasi sanguigni di medie e grandi dimensioni negli adulti di 50 anni e più.2 I sintomi sistemici di GCA comprendono le febbri, le emicranie temporali, la tenerezza del cuoio capelluto, la claudicazione della mandibola, la perdita temporanea o sostenuta di vista, i problemi con coordinazione, le mialgie e la difficoltà deglutire.2 Le manifestazioni oculari di GCA comprendono edema/ischemia retinica, coroidale e del nervo ottico, diplopia, dolore oculare o sintomi di neuropatie craniche.2
Una diagnosi GCA si basa in gran parte sui sintomi e sull’esame fisico. Ulteriori test includono il lavoro di laboratorio e una biopsia dell’arteria temporale.2 Il nostro paziente è stato sottoposto a una biopsia dell’arteria temporale, che è risultata negativa. Questo, tuttavia, non può essere utilizzato esclusivamente per confermare o negare la presenza di GCA.
Condurre un work-up medico su pazienti sospettati di avere GCA è fondamentale. I test di laboratorio che identificano i marcatori infiammatori come ESR, CRP e conta dei globuli bianchi, in combinazione con una biopsia dell’arteria temporale, diventano cruciali per una diagnosi accurata di GCA. I livelli elevati di ESR e CRP sono 97% specifici per GCA.2 Infatti, i livelli di CRP superiori a 2,5 mg / L sono altamente diagnostici di GCA.2
Trattamento e gestione
CRAO è un analogo oculare di un ictus cerebrale.1 La gestione immediata è fondamentale per prevenire ulteriori perdite della vista e complicazioni sistemiche. Le opzioni di trattamento dipendono dalla causa sottostante del CRAO e possono includere l’inalazione di carbogeno, l’infusione di acetazolamide, il massaggio oculare, la paracentesi della camera anteriore e vari vasodilatatori.5
Mentre tale trattamento può essere tentato, nessuna di queste modalità altera definitivamente la storia naturale della condizione.6 Infatti, i pazienti che hanno sperimentato un CRAO sono lasciati con una prognosi visiva protetta e un miglioramento minimo dell’acuità visiva dall’incontro iniziale.4 Un’eccezione alla regola sarebbe per quei pazienti che hanno un’arteria cilioretinica che fornisce la macula in quanto consente un miglioramento visivo a 20/50 o superiore nell ‘ 80% degli occhi.4
Il CRAO relativo a GCA è trattato tipicamente con una dose elevata di steroidi orali (tipicamente 60mg a 80mg) o steroidi endovenosi seguiti da un corso di orals.2 Mentre il danno causato da un CRAO correlato al GCA potrebbe non essere reversibile, è necessario un trattamento aggressivo per prevenire un’ulteriore perdita della vista e proteggere l’occhio buono da un successivo attacco ischemico.2
Il nostro paziente è stato trattato con metilprednisolone per via endovenosa seguito da un ciclo di 80 mg di prednisolone orale, che attualmente viene lentamente affusolato. I pazienti con CRAO devono essere valutati su base mensile (se non prima) per almeno i primi tre mesi per verificare la potenziale neovascolarizzazione della retina, dell’iride o dell’angolo.7 La prevalenza riportata di neovascolarizzazione dopo un episodio di CRAO varia dal 2,5% al 31,6%.7 Tali complicazioni possono causare un’ulteriore perdita della vista nell’occhio interessato e possibilmente portare al glaucoma neovascolare (cioè il glaucoma di 90 giorni).6
Dott. Jayasimha è un residente optometrico al Bascom Palmer Eye Institute di Miami.
Risposte Retina Quiz:
1) c; 2) c; 3) c; 4) c; 5) c.
1. Beatty S, Eong K. Occlusione acuta delle arterie retiniche: concetti attuali e recenti progressi nella diagnosi e nella gestione. J Accid Emerg Med. 2000;17(5):324-9.
2. Schmidt D, Schulte-Mönting J, Schumacher M. Prognosi dell’occlusione dell’arteria retinica centrale: fibrinolisi intraarteriosa locale rispetto al trattamento conservativo. 2002;23(8)1301-7.
3. Farris W, Waymack J. Occlusione dell’arteria retinica centrale. Perle di Stato. www.ncbi.lmn.nih.gov/books/NBK470354. Ottobre 27, 2018. Accesso al 15 novembre 2018.
4. Weingeist T. Occlusione dell’arteria retinica centrale (CRAO). Colpi d’occhio. webeye.ophth.uiowa.edu/eyeforum/atlas/pages/CRAO/index.htm.23 Ottobre 2014. Accesso al 15 novembre 2018.
5. Sim S, Ting D. Diagnosi e gestione dell’occlusione dell’arteria retinica centrale. EyeNet. www.aao.org/eyenet/article/diagnosis-and-management-of-crao.Agosto 2017. Accesso al 15 novembre 2018.
6. Varma D, Cugati S, Lee A, Chen C. Una revisione dell’occlusione dell’arteria retinica centrale: presentazione clinica e gestione. Occhio (Lond). 2013;27(6):688-97.
7. Chacko J, Chacko J, Salter M. Recensione di arterite a cellule giganti. Saudi J Ophthalmol. 2015 Gen-Mar;29 (1): 48-52.
Leave a Reply