Plaquetas en la Web
En esta sección presentamos las propias plaquetas.
Las plaquetas son los más pequeños de los tres tipos principales de células sanguíneas.
- Las plaquetas son solo aproximadamente el 20% del diámetro de los glóbulos rojos. El recuento normal de plaquetas es de 150.000 a 350.000 por microlitro de sangre, pero dado que las plaquetas son tan pequeñas, constituyen solo una pequeña fracción del volumen sanguíneo. La función principal de las plaquetas es prevenir el sangrado.
- Los glóbulos rojos son los glóbulos más numerosos, aproximadamente 5,000,000 por microlitro. Los glóbulos rojos representan aproximadamente el 40% de nuestro volumen total de sangre, una medida llamada hematocrito. Su color es causado por la hemoglobina, que representa casi todo el volumen de glóbulos rojos. La hemoglobina es la proteína crítica que transporta oxígeno de nuestros pulmones a los tejidos. Los glóbulos rojos normalmente tienen la forma de discos redondos y bicóncavos. Con el examen microscópico, se ven como un neumático rojo o naranja con un centro delgado y casi transparente.
- Los glóbulos blancos son los más grandes de los glóbulos, pero también los menos. Solo hay de 5.000 a 10.000 glóbulos blancos por microlitro. Hay varios tipos diferentes de glóbulos blancos, pero todos están relacionados con la inmunidad y la lucha contra las infecciones.
Producción de plaquetas
Las plaquetas se producen en la médula ósea, al igual que los glóbulos rojos y la mayoría de los glóbulos blancos. Las plaquetas se producen a partir de células de médula ósea muy grandes llamadas megacariocitos. A medida que los megacariocitos se desarrollan en células gigantes, se someten a un proceso de fragmentación que resulta en la liberación de más de 1.000 plaquetas por megacariocito. La hormona dominante que controla el desarrollo de megacariocitos es la trombopoyetina (a menudo abreviada como TPO).
Estructura plaquetaria
Las plaquetas en realidad no son células verdaderas, sino meros fragmentos circulantes de células. Pero a pesar de que las plaquetas son simplemente fragmentos de células, contienen muchas estructuras que son críticas para detener el sangrado. Contienen proteínas en su superficie que les permiten adherirse a las roturas en la pared de los vasos sanguíneos y también adherirse entre sí. Contienen gránulos que pueden secretar otras proteínas necesarias para crear un tapón firme que selle las roturas de los vasos sanguíneos. Además, las plaquetas contienen proteínas similares a las proteínas musculares que les permiten cambiar de forma cuando se vuelven pegajosas.
Las imágenes de arriba muestran plaquetas normales a la izquierda. Tienen la forma de un plato, por lo tanto, su nombre. Cuando las plaquetas son estimuladas por una rotura en la pared del vaso sanguíneo, cambian de forma como se muestra en las otras tres imágenes. Se vuelven redondos y extienden filamentos largos. Incluso pueden parecerse a un pulpo, con tentáculos largos que se extienden para hacer contacto con la pared del vaso sanguíneo roto o con otras plaquetas. Con estos filamentos largos, las plaquetas forman un tapón para sellar el vaso sanguíneo roto.
Función plaquetaria
Además de ser la célula sanguínea más pequeña, las plaquetas también son las más ligeras. Por lo tanto, son empujados desde el centro de la sangre que fluye hacia la pared del vaso sanguíneo. Allí ruedan a lo largo de la superficie de la pared del vaso, que está revestida por células llamadas endotelio. El endotelio es una superficie muy especial, como el teflón, que evita que cualquier cosa se pegue a él. Sin embargo, cuando hay una lesión o corte, y la capa endotelial se rompe, las fibras duras que rodean un vaso sanguíneo se exponen al líquido que fluye la sangre. Son las plaquetas las que reaccionan primero a las lesiones. Las fibras duras que rodean la pared del vaso, como una envoltura, atraen a las plaquetas como un imán, estimulan el cambio de forma que se muestra en las imágenes de arriba, y las plaquetas luego se agrupan en estas fibras, proporcionando el sello inicial para evitar el sangrado, la fuga de glóbulos rojos y plasma a través de la lesión del vaso.
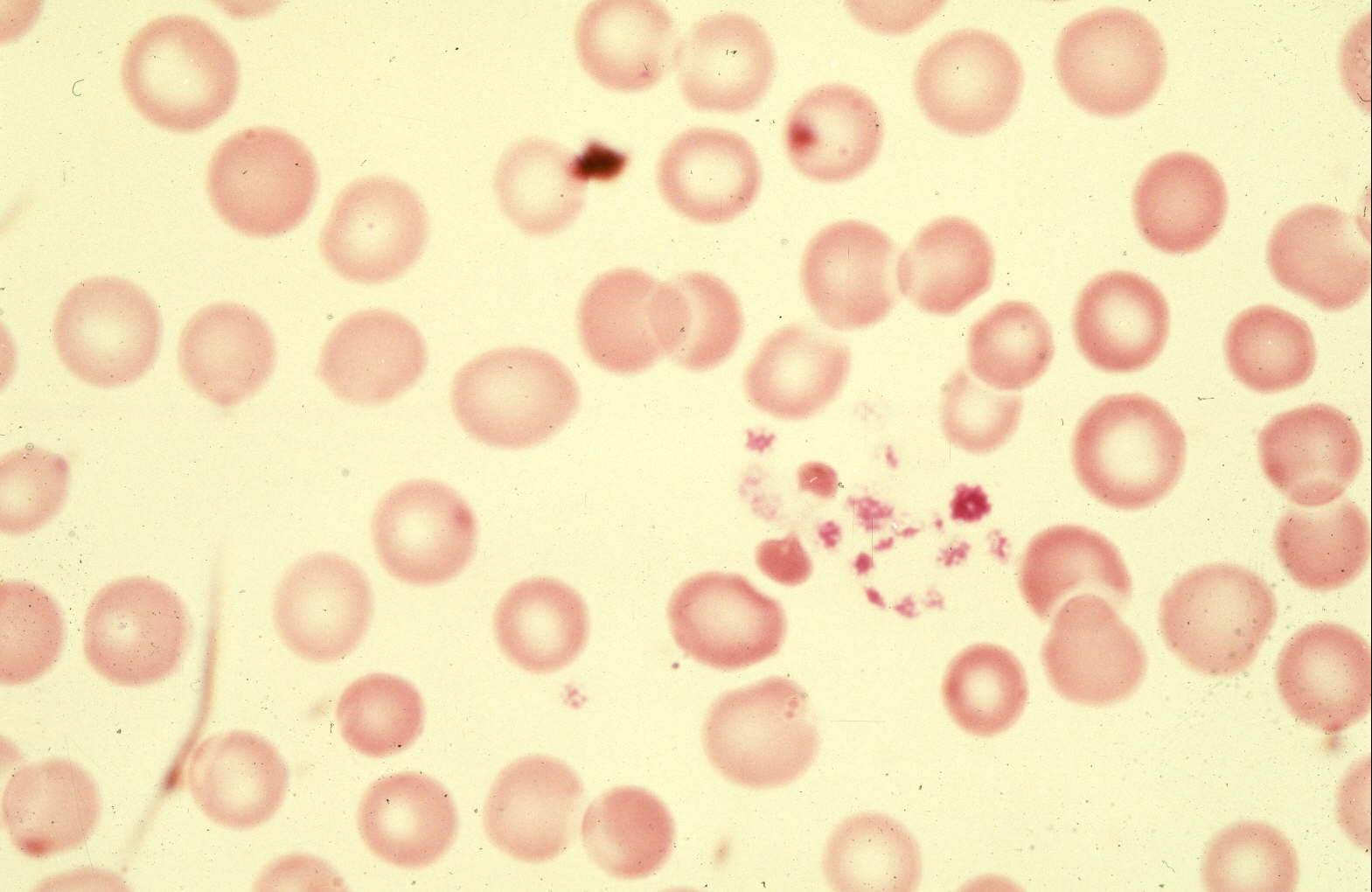
La fotografía en color es una imagen microscópica de una gota de sangre que se extienden sobre un portaobjetos de vidrio. El aumento no es tan alto como en las imágenes de arriba, por lo que las plaquetas parecen muy pequeñas. Se puede ver que a medida que las plaquetas tocan el vidrio, comienzan a pegarse formando una cuerda larga. Esto ilustra la función básica de las plaquetas, pegarse a cualquier superficie extraña y luego pegarse entre sí. Los glóbulos rojos de esta imagen son normales, con su forma redonda y su centro delgado.
Trastornos de la Función Plaquetaria
El trastorno más común de la función de las plaquetas es causado por la aspirina. La aspirina bloquea uno de los pasos necesarios para que las plaquetas se peguen entre sí. Este efecto de la aspirina es lo que la convierte en un tratamiento eficaz para los pacientes que tienen trastornos de la coagulación de la sangre o trombosis. Por ejemplo, a una persona que acude a una sala de emergencias con dolor torácico intenso y sospecha de un ataque cardíaco se le administra aspirina de inmediato. Esto evita que parte de la acumulación de plaquetas pueda obstruir el flujo sanguíneo al corazón. La aspirina es un medicamento eficaz para prevenir estos coágulos, pero no paraliza totalmente las plaquetas. Por lo tanto, muchas personas toman aspirina a diario y no tienen problemas con el sangrado. Sin embargo, la aspirina puede ser potencialmente peligrosa en pacientes que ya tienen un riesgo de sangrado, como los niños con hemofilia o los pacientes que tienen muy pocas plaquetas y dependen de que cada una de ellas funcione plenamente.
Trastornos de las Plaquetas Número: Demasiadas Plaquetas
condiciones excepcionales resultado en la médula ósea a producir demasiadas plaquetas, a veces hasta un millón o dos millones de dólares por microlitro. En algunos de estos pacientes, hay un mayor riesgo de coágulos de sangre, pero muchos pacientes con estos trastornos no tienen problemas.
Trastornos del número de plaquetas: Muy pocas plaquetas
Los trastornos con recuentos bajos de plaquetas se denominan trombocitopenias, un término derivado de un antiguo nombre de plaquetas, «trombocitos». Este nombre describe a las plaquetas como las células («citos» es una palabra para célula) que contribuyen a la trombosis o coagulación de la sangre. La última parte de la palabra «-penia», se refiere a muy pocas células.
La trombocitopenia es el enfoque principal de este sitio web. La trombocitopenia puede ser causada por la incapacidad de la médula ósea para producir un número normal de plaquetas. La insuficiencia de la médula ósea tiene múltiples causas. Estos no se discuten en este sitio web.
La trombocitopenia también puede ser causada por un aumento de la destrucción de las plaquetas una vez que se producen y liberan en la sangre circulante. Estos trastornos son el foco de atención de este sitio web. Se describen brevemente aquí y con más detalle en sus secciones específicas en este sitio web.
-
Trombocitopenia inmunitaria (PTI): Este trastorno, descrito en su propia sección en este sitio web, es causado tanto por el aumento de la destrucción de plaquetas como por la disminución de la producción de plaquetas en la médula ósea. Estos problemas son causados por autoanticuerpos. Los anticuerpos son proteínas que normalmente fabrica un tipo de glóbulos blancos para reaccionar y defenderse de materiales extraños. Por ejemplo, los anticuerpos se forman normalmente a bacterias y virus, y ayudan con el proceso de curación. Los anticuerpos normalmente son estimulados por la inmunización y la vacunación, para prevenir infecciones. Los anticuerpos reaccionan normalmente con los trasplantes de órganos e intentan rechazarlos. Los autoanticuerpos son anormales. Estos ocurren cuando las células productoras de anticuerpos reciben señales mixtas, identifican un tejido corporal normal como extraño e intentan rechazarlo. El término autoanticuerpo significa un anticuerpo que reacciona con la persona misma, no con material extraño. En la PTI, las plaquetas son reconocidas por el sistema inmunitario como células «extrañas» y los autoanticuerpos se fabrican contra las plaquetas. Los autoanticuerpos destruyen las plaquetas rápidamente después de que se producen. Los autoanticuerpos también reaccionan con los megacariocitos de la médula ósea e inhiben la producción de plaquetas.
- Trombocitopenia inducida por medicamentos (DITP): Este trastorno se describe en su propia sección en este sitio web. Casi todos los medicamentos pueden causar reacciones alérgicas graves en personas sensibles, pero estas reacciones son poco frecuentes. Con mayor frecuencia, los medicamentos pueden causar un sarpullido rojo en personas sensibles. Los medicamentos también pueden causar reacciones graves con las plaquetas de la sangre. En estas reacciones, los medicamentos se adhieren a la superficie plaquetaria, y esta combinación del medicamento unido a la plaqueta puede ser reconocida por el cuerpo como una sustancia extraña y el cuerpo luego fabrica un anticuerpo para las plaquetas recubiertas con el medicamento, y todas las plaquetas pueden ser destruidas. Cuando se suspende el medicamento, se detiene la destrucción de plaquetas y el recuento de plaquetas vuelve a la normalidad. Pero estos anticuerpos farmacodependientes pueden persistir durante muchos años, de la misma manera que los anticuerpos protectores persisten durante muchos años después de las inmunizaciones. Por lo tanto, si el paciente toma el medicamento de nuevo, las plaquetas están recubiertas, el anticuerpo reacciona con las plaquetas y de nuevo el recuento de plaquetas cae inmediatamente a niveles bajos. Por lo tanto, el reconocimiento de un medicamento como la causa de la trombocitopenia es fundamental para evitar una mayor exposición a ese medicamento.
- Recuentos bajos de plaquetas que se producen durante el embarazo, a veces se denomina «trombocitopenia gestacional». Esto se describe en su propia sección en este sitio web. No es un «desorden». La causa no se conoce, pero la observación consistente es que algunas mujeres con embarazos sin complicaciones, tal vez el 5%, pueden tener un recuento de plaquetas bajo. El recuento de plaquetas no es muy bajo. Comúnmente es solo 100,000-150,000 / µL, o justo por debajo del límite inferior de lo normal. Nuestra opinión es que esto es simplemente un ajuste normal del recuento de plaquetas durante el embarazo, que el recuento de plaquetas de las mujeres embarazadas, particularmente cerca del final del embarazo y en el momento del parto, todo cambia un poco hacia abajo. Una de las razones de esto es que el volumen de plasma aumenta durante el embarazo y, por lo tanto, las plaquetas simplemente se diluyen en el volumen más grande de plasma. Esta es la explicación de por qué la concentración de hemoglobina en sangre también es un poco más baja durante el embarazo. Nuestra opinión es que esto no es un problema de salud y no requiere ninguna prueba o atención adicional.Microangiopatías trombóticas (MAT): Estos trastornos son el resultado de una coagulación anormal de la sangre en los vasos sanguíneos más pequeños (arteriolas, capilares) en todo el cuerpo. Hay múltiples causas de estos síndromes. Todos son poco comunes. Los síndromes más importantes, púrpura trombocitopénica trombótica, síndrome urémico hemolítico, MAT inducida por fármacos y MAT mediada por complemento, se describen en sus propias secciones en este sitio web.Púrpura trombocitopénica trombótica (PTT): En este trastorno, descrito en su propia sección en este sitio web, las plaquetas se consumen en pequeños coágulos en vasos sanguíneos pequeños en todo el cuerpo. La causa de la PTT es una deficiencia de una enzima de la sangre que ayuda a prevenir la acumulación de plaquetas y la formación resultante de los pequeños coágulos de sangre. La enzima es conocida por sus iniciales, ADAMTS13. Una deficiencia menor de ADAMTS13 puede ocurrir en muchas enfermedades diferentes y parece ser inofensiva. Una deficiencia severa de ADAMTS13 puede predisponer a una persona al desarrollo de PTT. Una deficiencia severa de ADAMTS13 en sí misma no causa PTT porque los pacientes pueden tener una deficiencia completa y no tener problemas de salud durante muchos años. Pero luego, cuando ocurre otra afección que aumenta el riesgo de coagulación de la sangre, como una infección, una cirugía o un embarazo, la PTT puede convertirse en una enfermedad repentina y grave. La deficiencia de ADAMTS13 se puede heredar debido a una mutación genética, lo que causa una deficiencia de por vida. Mucho más comúnmente, la deficiencia de ADAMTS13 se puede adquirir como resultado de un autoanticuerpo.
- MAT inducida por medicamentos (DITMA): Al igual que la DITP, los medicamentos pueden causar MAT por la formación de anticuerpos farmacodependientes. La quinina es la causa más común de DITMA relacionada con anticuerpos farmacodependientes. La MAT inducida por quinina es típicamente una enfermedad muy repentina y grave con lesión renal grave. La DITMA también puede ser causada por la toxicidad directa de los medicamentos. Esto también puede ser repentino y grave, como se usa con una droga ilegal. Un ejemplo de esto es la inyección intravenosa del narcótico Opana (oximorfona). Otros ejemplos de DITMA tóxico son los medicamentos para el cáncer y los medicamentos inmunosupresores que se usan para pacientes con un trasplante de órganos.Síndrome urémico hemolítico (SUH). Este es un síndrome de MAT causado por una infección intestinal con una bacteria que segrega una toxina muy potente, llamada toxina Shiga. En los Estados Unidos y Europa, las bacterias más comunes que causan estas infecciones son ciertos tipos de E. coli, y el tipo más común de E. coli se llama E. coli O157:H7. E. coli O157: H7 es una bacteria intestinal común y normal en el ganado. Por lo tanto, comer carne de res poco cocida o entrar en contacto con el ganado puede crear un riesgo de síndrome urémico hemolítico. La mayoría de los casos de SUH son esporádicos, solo una persona está infectada. A veces puede ocurrir un brote dramático de gran tamaño, relacionado con un restaurante o una fuente de agua o alimentos contaminados. La toxina Shiga puede causar lesiones renales graves.
- TMA mediada por complemento. Esta es una causa reconocida recientemente, generalmente asociada con una mutación genética hereditaria que causa una anomalía del sistema inmunitario (complemento). Las proteínas del complemento son proteínas sanguíneas normales que pueden actuar como carroñeras para que nuestros cuerpos puedan eliminar nuestras propias células dañadas o destruir células extrañas. Si el sistema del complemento se vuelve hiperactivo debido a una mutación genética hereditaria que limita la regulación y el control normales, el sistema del complemento puede dañar nuestras propias células. Esto es lo que sucede en la MAT mediada por complemento. El objetivo más vulnerable parece ser los riñones y los problemas más graves son la lesión renal y la insuficiencia renal. En 2011 se aprobó un nuevo medicamento anti-complemento específicamente para esta TMA. Su nombre genérico es eculizumab; su nombre comercial es Soliris. Es muy caro el precio es de más de $600,000 por año de tratamiento. Sin embargo, es eficaz cuando se usa para los pacientes adecuados.
¡IMPORTANTE!
La información incluida en este sitio web es solo para fines educativos. Los diseñadores y operadores de este sitio no se hacen responsables de las cosas que pueda hacer con esta información. Para obtener asesoramiento sobre su condición médica única, consulte a su profesional de la salud. Al ir más lejos en este sitio web, usted reconoce que ha leído y entendido este descargo de responsabilidad.
Leave a Reply