Avec une cerise sur le gâteau

Une femme hispanique de 64 ans s’est présentée pour évaluer l’apparition soudaine d’une perte de vision indolore qui avait commencé huit jours plus tôt. Bien qu’elle ait été immédiatement évaluée et traitée dans un hôpital local, son résultat visuel ne s’est pas amélioré. En fait, au cours des huit jours qui se sont écoulés depuis sa visite à l’hôpital, d’autres symptômes ont commencé à se manifester. Ceux-ci comprenaient des maux de tête temporaux bilatéraux avec des fluctuations de gravité ainsi qu’une sensibilité diffuse du cuir chevelu. Elle a nié toute douleur causée par une mastication prolongée et n’a signalé aucun accès de prise de poids ou de fièvres récentes. Ses antécédents médicaux sont positifs pour l’hypertension au cours de la dernière décennie, qui est actuellement contrôlée par l’amlodipine.
À l’examen, les acuités visuelles les mieux corrigées étaient les mouvements de la main OD et 20/20 OS, avec une prescription de -1,50 + 1,00 x 180 OD, -1,75 + 1,00 x 005 OS. Sa motilité extraoculaire pour les deux yeux était pleine et étendue. Les champs visuels de confrontation ont révélé une dépression généralisée de l’œil droit, tandis que l’œil gauche était plein. Ses pupilles étaient égales, rondes et lentement réactives à la lumière avec un défaut pupillaire afférent de 3+ dans l’œil droit.
La vision des couleurs mesurée avec des plaques d’Ishihara a été sévèrement réduite pour l’œil droit uniquement (0/10 OD, 10/10 OS). Ses pressions intraoculaires ont été mesurées à 17 mm Hg OD et 18 mm Hg OS à l’aide du Tonopen (Reichert). La santé du segment antérieur a révélé une cataracte sclérotique nucléaire de 1+ dans les deux yeux. Un examen du fond d’œil dilaté a été effectué et peut être examiné (figure 1). Une angiographie à la fluorescéine (FA) a également été réalisée et des images sont disponibles pour examen (figure 2).
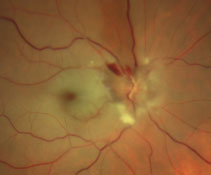
Fig. 1. Cette image agrandie en champ large montre l’œil droit de notre patient.
Répondez au quiz sur la rétine
1. Comment caractériseriez-vous les images de l’angiographie à la fluorescéine à 29 secondes?
a. Limage choroïdien inégal.
b. Choroïde silencieuse.
c. Remplissage artériel retardé.
d. Néovascularisation du disque.
2. Comment décririez-vous les changements maculaires de l’œil droit?
a. Détachement séreux de la rétine neurosensorielle.
b. Aspect en métal battu.
c. Tache rouge cerise.
d. Neurorétinite.
3. Quelle condition correspond le mieux à l’apparence du fond de l’œil droit?
a. Occlusion de la veine rétinienne de la branche.
b. Occlusion de l’artère rétinienne de la branche.
c. Occlusion de l’artère rétinienne centrale.
d. Dégénérescence maculaire de Stargardt.
4. Quelle est la cause sous-jacente la plus probable des résultats du bon fond d’œil du patient?
a. Pression intracrânienne élevée.
b. Hypertension / athérosclérose.
c. Artérite à cellules géantes.
d. héréditaire.
5. Quel est le traitement le plus approprié pour ce patient?
a. Conseiller sur le bon contrôle de la pression artérielle et renvoyer au PCP.
b. Initiation immédiate des antibiotiques oraux.
c. Initiation immédiate des stéroïdes intraveineux et oraux.
d. Prescrire Diamox (acétazolamide, Teva).
Diagnostic
Sur la base des antécédents et de la présentation clinique, le patient a reçu un diagnostic d’occlusion de l’artère rétinienne centrale de l’œil droit, probablement secondaire à une artérite à cellules géantes (ACG). Des études en laboratoire ont été commandées qui ont révélé une valeur élevée de la vitesse de sédimentation des érythrocytes (ESR) à 62 mm / h et une valeur élevée de la CRP à 2,6 mg / L. De plus, le CBC avec différentiel a révélé un nombre élevé de globules blancs.
Elle a été immédiatement envoyée à l’hôpital, où elle a été placée sous méthylprednisolone par voie intraveineuse et surveillée pendant la nuit. Le patient a été libéré le lendemain matin avec une prescription de 80 mg de prednisolone orale. Lors des tests de laboratoire de suivi, elle avait une réduction marquée du taux de VS de 62 mm / h à 17 mm / h et une réduction de la valeur de la CRP de 2,6 mg / L à 1,1 mg / L. Bien que sa vision ne s’améliore pas, les maux de tête temporaux bilatéraux et la sensibilité du cuir chevelu ont considérablement diminué au début du traitement aux stéroïdes.
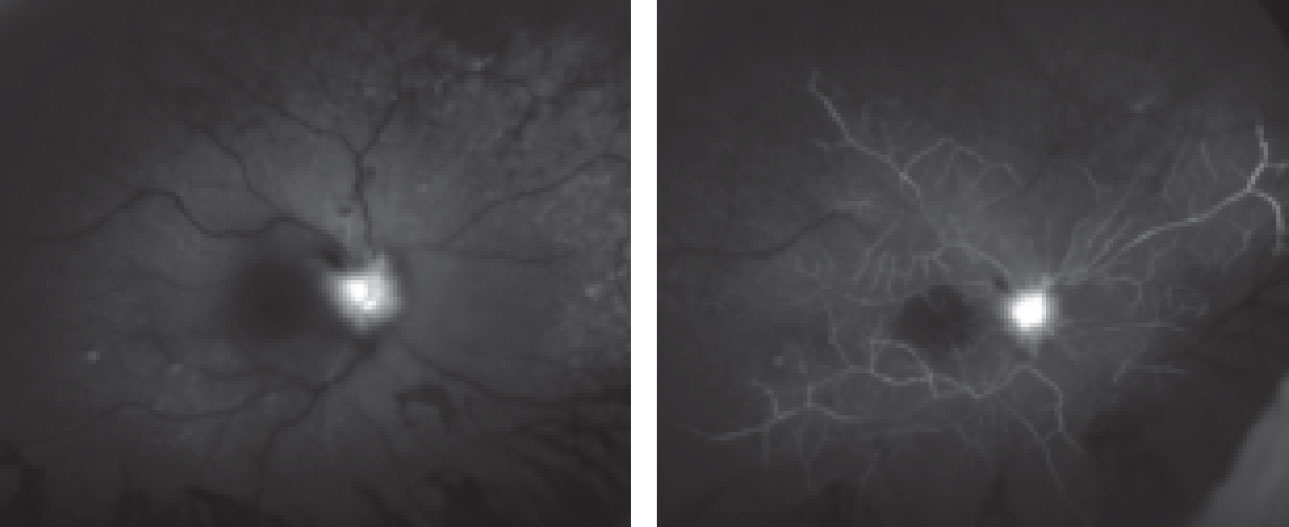
Fig. 2. Cette angiographie à la fluorescéine montre l’œil droit du patient à 29 secondes (à gauche) et cinq minutes.
Discussion
L’occlusion de l’artère rétinienne centrale (CRAO) est une urgence oculaire dans laquelle les patients présentent une perte de vision monoculaire soudaine, profonde et indolore.1 En fait, 80% des personnes touchées ont une acuité visuelle finale de comptage des doigts ou pire.2
Le CRAO est classiquement décrit comme un blocage de l’artère rétinienne centrale responsable de l’apport de sang, de nutriments et d’oxygène aux couches internes de la rétine de l’œil. En phase aiguë, 90% des cas de CRAO présenteront un blanchiment rétinien diffus et une tache centrale classique rouge cerise.3 La tache rouge cerise indique une macula fine et relativement transparente qui révèle la choroïde sous-jacente.3 Autres signes d’un CRAO comprennent un œdème du disque optique (dans 22% des cas), une pâleur du disque optique (39%) et une atténuation artérielle (32%).3 Malheureusement, cet événement ischémique provoque des lésions rétiniennes irréversibles et une perte de vision profonde avec seulement une légère récupération visuelle lors du traitement.2
Le diagnostic de cette affection est provoqué par une perte de vision soudaine et indolore associée à la présence d’un blanchiment diffus de la rétine et, dans la plupart des cas, d’une tache centrale rouge cerise.4 FA montrera un temps de transit retardé suivi d’une apparence choroïdienne inégale et d’un remplissage artériel retardé.5 Cela peut être vu sur la FA de notre patient où même à 29 secondes, vous pouvez voir le colorant à la fluorescéine commencer seulement à remplir les artères (Figure 2). Chez un patient normal, cela se produit dans les 10 secondes.
Le blocage de l’artère rétinienne centrale peut être causé par des embolies, une vascularite ou des spasmes.4 Les principaux facteurs de risque d’occlusion de l’artère rétinienne centrale comprennent l’hypertension, le diabète, l’hyperlipidémie, la maladie occlusive carotidienne et la maladie valvulaire cardiaque.4 Les facteurs de risque moins fréquents, mais tout aussi importants (en particulier lorsqu’aucune embolie n’est présente) comprennent l’ACG, la maladie vasculaire du collagène, l’utilisation de contraceptifs oraux, la drépanocytose et la syphilis.4
CRAO peut également être classé en fonction de la présence et de l’étendue de l’ischémie rétinienne.6 Le CRAO non artéritique représente la majorité des cas et est généralement causé par une maladie athérosclérotique.6 Le CRAO artéritique, en revanche, n’est pas aussi commun et est défini sur la base d’une grande zone d’ischémie rétinienne (généralement plus de 10 diamètres de disque).6 Aux fins de la présente affaire, un examen direct étayé par les résultats de l’AF a confirmé le CRAO artéritique de l’œil droit comme le diagnostic correct.
La cause la plus fréquente de CRAO artéritique est l’ACG, une vascularite systémique qui affecte les vaisseaux sanguins de taille moyenne et grande chez les adultes de 50 ans et plus.2 Les symptômes systémiques de l’ACG comprennent des fièvres, des maux de tête temporaux, une sensibilité du cuir chevelu, une claudication de la mâchoire, une perte de vision temporaire ou prolongée, des problèmes de coordination, des myalgies et des difficultés à avaler.2 Les manifestations oculaires de l’ACG comprennent un œdème / ischémie rétinien, choroïdien et du nerf optique, une diplopie, une douleur oculaire ou des symptômes de neuropathies crâniennes.2
Un diagnostic d’ACG repose en grande partie sur les symptômes et l’examen physique. Des tests supplémentaires comprennent un examen de laboratoire et une biopsie de l’artère temporale.2 Notre patient a subi une biopsie de l’artère temporale, qui est revenue négative. Cela ne peut cependant pas être utilisé uniquement pour confirmer ou infirmer la présence de GCA.
Il est essentiel d’effectuer un examen médical sur des patients soupçonnés d’avoir une ACG. Les tests en laboratoire identifiant les marqueurs inflammatoires tels que la VS, la CRP et la numération des globules blancs, en conjonction avec une biopsie de l’artère temporale, deviennent cruciaux pour un diagnostic précis de l’ACG. Les niveaux élevés d’ESR et de CRP sont spécifiques à 97% de l’ACG.2 En fait, les taux de CRP supérieurs à 2,5 mg / L sont hautement diagnostiques de l’ACG.2
Traitement et prise en charge
Le CRAO est un analogue oculaire d’un accident vasculaire cérébral.1 Une prise en charge immédiate est cruciale pour prévenir une perte de vision et des complications systémiques supplémentaires. Les options de traitement dépendent de la cause sous-jacente du CRAO et peuvent inclure l’inhalation de carbogène, la perfusion d’acétazolamide, le massage oculaire, la paracentèse de la chambre antérieure et divers vasodilatateurs.5
Bien qu’un tel traitement puisse être tenté, aucune de ces modalités ne modifie définitivement l’histoire naturelle de la maladie.6 En fait, les patients qui ont connu un CRAO se retrouvent avec un pronostic visuel surveillé et une amélioration minimale de l’acuité visuelle dès la rencontre initiale.4 Une exception à la règle serait pour les patients qui ont une artère ciliorétinienne alimentant la macula car elle permet une amélioration visuelle à 20/50 ou mieux dans 80% des yeux.4
Le CRAO lié à l’ACG est généralement traité avec une dose élevée de stéroïdes oraux (généralement de 60 mg à 80 mg) ou de stéroïdes intraveineux suivis d’un traitement par voie orale.2 Bien que les dommages causés par un CRAO lié à l’ACG puissent ne pas être réversibles, un traitement agressif est nécessaire pour prévenir une perte de vision supplémentaire et protéger le bon œil d’une attaque ischémique ultérieure.2
Notre patient a été traité avec de la méthylprednisolone par voie intraveineuse suivie d’un traitement de 80 mg de prednisolone par voie orale, qui est actuellement en cours de réduction lente. Les patients atteints de CRAO doivent être évalués mensuellement (sinon plus tôt) pendant au moins les trois premiers mois pour vérifier la néovascularisation potentielle de la rétine, de l’iris ou de l’angle.7 La prévalence rapportée de la néovascularisation après un épisode de CRAO varie de 2,5% à 31,6%.7 De telles complications peuvent entraîner une perte de vision supplémentaire dans l’œil affecté et éventuellement entraîner un glaucome néovasculaire (c.-à-d. le glaucome à 90 jours).6
Dr. Jayasimha est un résident optométrique au Bascom Palmer Eye Institute à Miami.
Réponses au quiz sur la rétine:
1) c; 2)c; 3) c; 4)c; 5)c.
1. Beatty S, Eong K. Occlusion aiguë des artères rétiniennes: Concepts actuels et progrès récents dans le diagnostic et la prise en charge. J Accid Emerg Med. 2000;17(5):324-9.
2. Schmidt D, Schulte-Mönting J, Schumacher M. Pronostic de l’occlusion de l’artère rétinienne centrale: fibrinolyse intra-artérielle locale versus traitement conservateur. 2002;23(8)1301-7.
3. Farris W, Waymack J. Occlusion de l’artère rétinienne centrale. Perles d’État. www.NCI.nlm.nih.gov/books/NBK470354 . 27 octobre 2018. Consulté le 15 novembre 2018.
4. Weingeist T. Occlusion de l’artère Rétinienne Centrale (CRAO). Tours des yeux. webeye.ophth.uiowa.edu/eyeforum/atlas/pages/CRAO/index.htm . 23 octobre 2014. Consulté le 15 novembre 2018.
5. Sim S, Diagnosis D. Diagnostic et gestion de l’occlusion de l’artère rétinienne centrale. EyeNet. www.aao.org/eyenet/article/diagnosis-and-management-of-crao . Août 2017. Consulté le 15 novembre 2018.
6. Varma D, Cugati S, Lee A, Chen C. Une revue de l’occlusion de l’artère rétinienne centrale: Présentation clinique et gestion. Oeil (Lond). 2013;27(6):688-97.
7. Chacko J, Chacko J, Salter M. Examen de l’artérite à cellules géantes. Saoudien J Ophthalmol. 2015 Jan-Mars; 29(1): 48-52.
Leave a Reply