Znieczulenie stomatologiczne: przegląd środków do wstrzykiwania przydatnych w niechirurgicznej terapii przyzębia
przegląd środków do wstrzykiwania przydatnych w niechirurgicznej terapii przyzębia
Laura Webb
Nonsurgical periodontal therapy (NSPT) procedury są zazwyczaj planowe procedury wymagające środków znieczulających o średnim czasie trwania (patrz Tabela 1). Wszystko, czego potrzebujemy, aby zapewnić bezpieczne, skuteczne znieczulenie miejscowe naszym pacjentom, jest dla nas dostępne. Więc jak wybieramy? Dobór środków do NSPT powinien być oparty na profilu pacjenta, długości zabiegu i potrzebie hemostazy. Poniżej omówiono również przegląd ważnych leków (nazwy rodzajowe) dostępnych w Stanach Zjednoczonych, a także ich ogólne rozważania dotyczące NSPT u dorosłych pacjentów.
środki i środki zwężające naczynia
wszystkie miejscowe środki znieczulające do wstrzykiwania dostępne obecnie w Ameryce Północnej są miejscowymi środkami znieczulającymi amidowymi. Środki te są bezpieczne, niealergiczne, Zwykle metabolizowane w wątrobie i wydalane przez nerki (wyjątki omówione później). Są również łagodnymi środkami rozszerzającymi naczynia krwionośne, co powoduje zwiększenie szybkości wchłaniania znieczulającego do krwiobiegu, zwiększone ryzyko toksyczności ogólnoustrojowej, skrócenie czasu działania i zwiększone krwawienie w okolicy.
leki zwężające naczynia są dodawane do miejscowych środków znieczulających, aby przeciwdziałać właściwościom rozszerzającym naczynia. Poprzez zwężenie naczyń krwionośnych w okolicy zmniejsza się wchłanianie, co powoduje zmniejszenie ryzyka toksyczności ogólnoustrojowej,wydłużenie czasu działania i zwiększenie hemostazy.
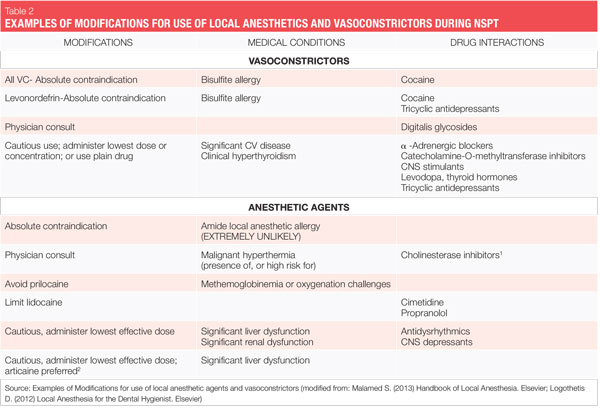
podczas znieczulenia miejscowego należy stosować środki zawierające środki obkurczające naczynia, chyba że istnieje przekonujący powód lub bezwzględne przeciwwskazanie do ich niestosowania.1 bezwzględne przeciwwskazanie opisuje okoliczność, w której lek nie powinien być podawany w żadnych okolicznościach, ponieważ jest niebezpieczny. Względne przeciwwskazanie opisuje okoliczność, w której lek może być stosowany ostrożnie po przemyślanym rozważeniu ryzyka w stosunku do korzyści i gdy bezpieczniejsza alternatywa nie jest dostępna. Większość pacjentów, których leczymy, należy do tej drugiej kategorii, ponieważ istnieje niewiele bezwzględnych przeciwwskazań do podawania stomatologicznych środków znieczulających miejscowym pacjentom kwalifikującym się do zabiegów planowych, takich jak NSPT (patrz Tabela 2).
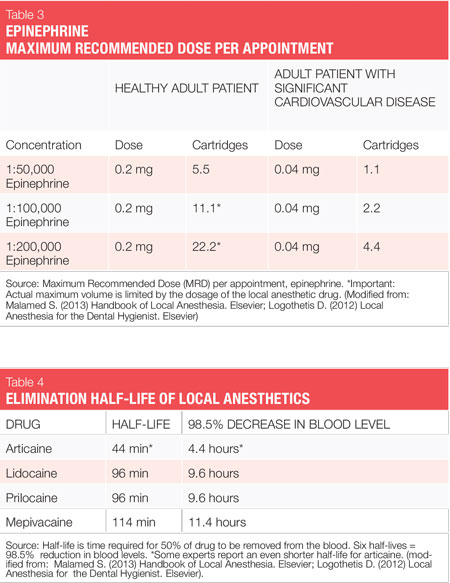
dwa leki obkurczające naczynia, które są dostępne w USA to epinefryna i lewonordefryna. Epinefryna jest dostępna w znieczuleniu stomatologicznym lidokaina, articaine, prylokaina i Bupiwakaina. W amerykańskich wkładach dentystycznych epinefryna jest formułowana w stężeniach 1:50 000, 1: 100 000 i 1: 200 000. Należy zauważyć, że czas działania w przypadku znieczulenia pulpal i tkanek miękkich jest zasadniczo taki sam w przypadku wszystkich tych stężeń zwężających naczynia, dlatego zaleca się najniższe dostępne stężenie. Stężenia 1:100 000 i 1:200 000 zwykle zapewniają dobrą hemostazę dla NSPT. Środki zawierające epinefrynę w stosunku 1:200 000 mogą być przydatne, gdy konieczne jest ograniczenie dawki zwężającej naczynia (patrz tabele 2, 3).1-3 najwyższe stężenie, 1:50 000, jest zalecany tylko wtedy, gdy wymagana jest dodatkowa hemostaza i powinien być podawany w bardzo małej objętości jako iniekcje naciekowe (brodawkowe) w sąsiedztwie miejsca krwawienia.1-3 Lewonordefryna jest o jedną szóstą tak silna jak epinefryna i jest dostępna tylko w 2% mepiwakainie i 1:20 000 lewonordefryny. Zapewnia znacznie mniej hemostazy niż epinefryna i dlatego jest mniej przydatny dla NSPT. Lewonordefryna jest absolutnie przeciwwskazana u pacjentów przyjmujących trójpierścieniowe leki przeciwdepresyjne.1 Czasami, z powodu problemów z produkcją, lewonordefryna nie jest dostępna.
jak wspomniano powyżej, istnieje kilka bezwzględnych przeciwwskazań do stosowania leku zwężającego naczynia krwionośne u pacjentów kwalifikujących się do NSPT. W większości sytuacji ograniczenie ilości przyjmowanego leku obkurczającego naczynia przynosi odpowiednie korzyści bez uszczerbku dla bezpieczeństwa pacjenta.
na przykład pacjenci ze względnym przeciwwskazaniem do zwężenia naczyń często mogą otrzymać najniższą możliwą dawkę epinefryny, aby nie przekroczyć „kardiologicznej” maksymalnej zalecanej dawki 0,04 mg na wizytę (patrz Tabela 3). Ryzyko związane ze stosowaniem epinefryny vs. korzyści należy zawsze rozważyć. Przypomnijmy jednak, że nieodpowiednia kontrola bólu może spowodować uwolnienie nieprzewidywalnych ilości endogennej epinefryny, być może przekraczając dawkę, która byłaby dostarczana przez higienistkę. Im bardziej chory medycznie jest pacjent, tym większa potrzeba głębokiego znieczulenia.1,2
wszystkie wkłady do znieczulenia miejscowego z substancjami obkurczającymi naczynia zawierają wodorosiarczynowe środki konserwujące. Wodorosiarczany są również powszechnie spotykane w żywności i napojach. Zgłaszano nadwrażliwość na wodorosiarczany, szczególnie u astmatyków (2 pacjentów, u których stwierdzono prawdziwą alergię na wodorosiarczany, nie powinno się stosować miejscowego środka znieczulającego zawierającego leki obkurczające naczynia krwionośne (bezwzględne przeciwwskazanie).
środki specyficzne
lidokaina-wprowadzona do obrotu w 1948 r.lidokaina była pierwszym miejscowym środkiem znieczulającym amidowym i znacznie poprawiła się w porównaniu z wcześniej dostępnymi środkami estrowymi. Pozostaje złotym standardem, według którego wszystkie inne są oceniane i posiada 49% udziału w rynku amerykańskim.4 jest połączony z epinefryną jako 2% lidokainy, 1:100 000 epinefryny i 2% lidokainy, 1: 50 000 epinefryny. Lidokaina jest absolutnie przeciwwskazana u pacjentów z prawdziwą alergią na miejscowe środki znieczulające typu amidowego (bardzo mało prawdopodobne) lub u pacjentów ze znaną alergią na dwusiarczan.
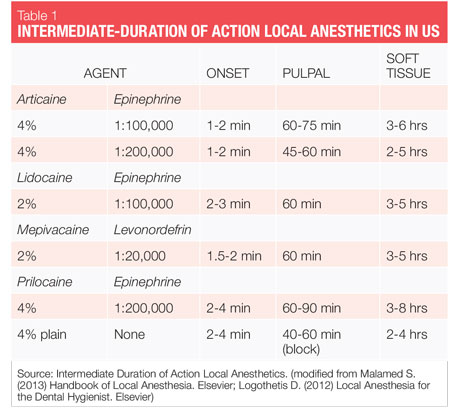
Mepiwakaina-wprowadzona do obrotu w 1960 roku, jest dostępna jako 2% mepiwakaina, 1:20 000 lewonordefryna i 3% Mepivacaine (zwykły). Mepiwakaina ma łagodniejsze działanie rozszerzające naczynia krwionośne niż większość innych amidów, więc może być przydatna u pacjentów, u których lek zwężający naczynia krwionośne jest przeciwwskazany i nie może otrzymywać 4% plain prylokainy.
jednak czas działania dla 3% mepiwakainy jest krótki. Mepiwakaina jest absolutnie przeciwwskazana u pacjentów z prawdziwą alergią na miejscowe środki znieczulające typu amidowego (bardzo mało prawdopodobne) lub z Formułą 1:20 000 lewonordefryny, u pacjentów ze znaną alergią na dwusiarczany lub przyjmujących trójpierścieniowe leki przeciwdepresyjne.
Prylokaina-wprowadzona do obrotu w 1965 r., prylokaina jest mniej toksyczna i słabsza niż lidokaina lub mepiwakaina i zapewnia nieco dłuższy czas działania. Jest dostępny jako 4% prylokainy 1: 200 000 epinefryny i 4% prylokainy (zwykły).
interesującą cechą dotyczącą plain prylokainy jest to, że nie tylko ma łagodniejszy efekt rozszerzający naczynia krwionośne niż większość innych amidów, ale podczas wstrzykiwania blokowego jest to jedyny środek znieczulający o średnim czasie trwania. Może to być dobry wybór dla pacjentów, u których przeciwwskazany jest zwężenie naczyń. Obie preparaty 4% prylokainy są zalecane u pacjentów z wrażliwością na epinefrynę i wymagających pośredniego czasu działania.
Prylokaina zmniejsza zdolność przenoszenia tlenu we krwi w wyższych dawkach (dawki większe niż maksymalna zalecana dawka), a zatem jest stosunkowo przeciwwskazana do stosowania u pacjentów z ryzykiem methemoglobinemii, pacjentów z problemami dotlenienia, takimi jak niedokrwistość sierpowatokrwinkowa, niewydolność serca/oddechowa, a także u pacjentów otrzymujących paracetamol lub fenacetynę, ponieważ zwiększa się poziom methemoglobiny.
ponieważ prylokaina jest również metabolizowana w płucach i nerkach, jest łatwiej metabolizowana przez wątrobę niż lidokaina lub mepiwakaina. Ponadto, oczyszcza nerki szybciej niż inne Inne amidy.1 Prylokaina jest absolutnie przeciwwskazana u pacjentów z prawdziwą alergią na miejscowe środki znieczulające typu amidowego (bardzo mało prawdopodobne) i przy stosowaniu preparatu epinefryny 1:200 000 u pacjentów ze stwierdzoną alergią na bisiarczany.
Articaine-Articaine jest dostępny w Europie od 1976 roku, ale nie został wprowadzony do obrotu w Stanach Zjednoczonych do 2000 roku. Jest drugim najpopularniejszym środkiem znieczulającym w Stanach Zjednoczonych, posiadającym obecnie 35,6% udziału w rynku amerykańskim i jest wiodącym środkiem znieczulającym w Kanadzie i Europie.4
jego popularność została przypisana wyższym wskaźnikom sukcesu iniekcji związanym ze zwiększoną rozpuszczalnością lipidów i szybszą dyfuzją przez twarde i miękkie tkanki, w tym znieczulenie korzeni podniebiennych z zastrzykami podpoliczkowymi i znieczuleniem żuchwy z zastrzykami nadokostnymi.Raporty 1,5-7 wskazują również na głębszy i dłuższy czas trwania znieczulenia.6
klasyfikowany jako amid o właściwościach amidowych i estrowych, jest 1,5 razy silniejszy niż lidokaina i ma podobną toksyczność. W USA jest mieszany z epinefryną jako 4% articaine, 1:100 000 epinefryny i 4% articainy, 1: 200 000 epinefryny. Biotransformacja zachodzi zarówno w osoczu, jak i w wątrobie. Ze względu na unikalny skład i Szlak biotransformacji, okres półtrwania w fazie eliminacji (czas wymagany do usunięcia 50% leku z krwi) articainy, jak podają producenci, wynosi tylko 44 minuty,4 ponad dwa razy szybciej niż wszystkie inne środki amidowe, co powoduje zmniejszenie ryzyka toksyczności układu (patrz Tabela 4). Jest to istotne zwłaszcza dla pacjentów, u których może być pożądany wyższy wskaźnik biotransformacji (dzieci, osoby z upośledzeniem umysłowym, kobiety w ciąży, karmiące piersią, choroby wątroby itp.). Niektórzy eksperci donoszą, że okres półtrwania w fazie eliminacji articainy wynosi tylko 27 minut (2,7 godziny, aby obniżyć poziom we krwi o 98,5%)-jeszcze szybciej!1
Articaine jest bezwzględnie przeciwwskazany u pacjentów ze stwierdzoną w wywiadzie nadwrażliwością na miejscowe środki znieczulające typu amidowego lub u pacjentów ze stwierdzoną alergią na bisiarczany.
inne uwagi
pojawiły się pewne kontrowersje dotyczące stosowania 4% środków znieczulających, takich jak prylokaina i articaine, w odniesieniu do zwiększonej neurotoksyczności i zwiększonego ryzyka parestezji.1,2,8,9 tylko jedno badanie (Pogrel 2012) miało charakter kliniczny i było „oparte na pacjentach faktycznie widzianych i badanych przez jednego klinicystę.”9 w badaniu Pogrel ustalono, że liczba przypadków parestezji z articaine była proporcjonalna do jej udziału w rynku. Inne raporty miały charakter retrospektywny, zależny od raportów o błędach w sztuce, a zatem mogły być podatne na uprzedzenia sprawozdawcze.9
w niedawnym badaniu neurotoksyczności w znieczuleniu miejscowym in vitro stwierdzono, że articaine była najmniej neurotoksyczna i miała najkorzystniejszy profil bezpieczeństwa w porównaniu z lidokainą, mepiwakainą i prylokainą.8
inni eksperci twierdzą, że parestezje są najczęściej związane z urazem mechanicznym, a nie urazem chemicznym, ponieważ nerw językowy znajduje się na drodze ostrej igły dentystycznej podczas podawania bloku IA. Opinia ta jest częściowo poparta następującymi stwierdzeniami:
• 95% przypadków parestezji występuje w żuchwie (zwykle w nerwie językowym)
• Brak doniesień o parestezjach po podaniu zastrzyków Gow-Gates i Vazirani-Akinosi (gdy nerw językowy nie znajduje się w pobliżu)
• Brak doniesień o parestezjach po zastosowaniu articainy w medycynie.
konieczne są dodatkowe badania, ponieważ dowody są niejednoznaczne dotyczące większego ryzyka parestezji przy stosowaniu articainy w porównaniu z innymi środkami znieczulającymi miejscowo.
środki znieczulające miejscowo wybieramy w oparciu o nasze profesjonalne oceny, doświadczenia i profil pacjenta. Informacje dotyczące dawek, bezpieczeństwa i skuteczności środków są stale aktualizowane. Ciągłe badanie literatury naukowej dotyczącej środków znieczulających miejscowo jest niezbędne, abyśmy mogli zapewnić naszym pacjentom skuteczne i bezpieczne znieczulenie miejscowe. RDH
1. Malamed S. (2013) Podręcznik znieczulenia miejscowego. Elsevier.
2. Logothetis D. (2012) znieczulenie miejscowe dla higienistki stomatologicznej. Elsevier.
3. Schwartz PJ. (2013) Anestezjologia, problem klinik chirurgii szczękowo-twarzowej. Elsevier.
4.Septodont. www.septodont.com.
5. Katyal V. skuteczność i bezpieczeństwo articaine versus lignocaine in dental treatments: a meta-analysis. J Dent. 2010 Apr; 38(4):307-17.
6.Costa CG, TORAMANO IP, Rocha RG, Francischone CE, Totamano N. okresy wystąpienia i trwania articaine i lidokainy na nacieki szczękowe. J. prosdent. 2005 Oct; 94 (4): 381.
7.Batista da Silva C, Berto LA, Volpato MC, Ramacciato JC, Motta Rh, Ranali J, Groppo FC. Skuteczność znieczulająca articainy i lidokainy w leczeniu przeciążenia / blokowania nerwów psychicznych. J Endod. 2010 Mar; 36 (3): 438-41.
8.Malet a, Faure, M, Deletage N, Pereira B, Haas J, Lambert G. porównawcze działanie cytotoksyczne różnych środków znieczulających na linię komórek neuroblastomy u człowieka. Znieczulenie & znieczulenie. 2015 Mar; 120(3):589-596.
9.Pogrel. Mamo. Trwałe uszkodzenie nerwu z dolnych pęcherzyków nerwowych bloków-aktualna aktualizacja. 2012 Oct; J CDA; 40(10):795-797.
10.Malamed, S. A renesans w znieczuleniu miejscowym, międzynarodowe seminaria, 2 maja 2015; Sacramento CA.
LAURA J. WEBB, RDH, MS, CDA, jest doświadczonym klinicystą, pedagogiem i mówcą, który założył LJW Education Services (ljweduserv.com). prowadzi kursy metodyki edukacyjnej i usługi konsultingowe w zakresie akredytacji dla allied dental education programs oraz kursy CE dla klinicystów. Laura często wypowiada się na tematy znieczulenia miejscowego i niechirurgicznego oprzyrządowania przyzębia. W 2012 roku została laureatką Nagrody im. Adhy Alfreda C. Fonesa. W 2012 roku została laureatką Nagrody im. Adhy Alfreda C. Fonesa. Do Laury można dotrzeć na [email protected].
Leave a Reply