spójrz na najnowsze artykuły
Streszczenie
guzy szyjne ciała są rzadkimi, wolno rosnącymi, nadnerczynowymi guzami neuroendokrynnymi. Chociaż guzy te są łagodne nowotwory, mają również tendencję do transformacji złośliwej. Całkowite wycięcie chirurgiczne jest złotym standardem terapeutycznym w leczeniu guzów szyjnych ciała. Zaleca się wczesne usunięcie chirurgiczne, aby zapobiec rozwojowi większych i bardziej zaawansowanych guzów, które są związane z wyższą zachorowalnością i śmiertelnością. W niniejszym raporcie przedstawiliśmy trzy przypadki guza szyjki macicy, które z powodzeniem poddano całkowitemu wycięciu chirurgicznemu, oraz zapoznaliśmy się z aktualną literaturą. Ponadto podkreślono konieczność wczesnego leczenia chirurgicznego, niezależnie od wieku pacjenta i wielkości guza.
słowa kluczowe
guzy ciała szyjnego, leczenie, wycięcie chirurgiczne
wprowadzenie
guzy ciała szyjnego (CBT), znane również jako paragangliomas lub chemodectomas, są rzadkimi nowotworami neuroendokrynnymi, które powstają w pobliżu rozwidlenia szyjnego w komórkach glomusa pochodzących z embrionalnego grzebienia nerwowego. Zgłoszona częstość występowania CBT wynosi 1-2 na 100 000 . Większość z tych nowotworów są bezobjawowe i początkowo zauważone przez Inspekcję i palpacyjne obrzęk szyi podczas badania fizykalnego, lub częściej jako przypadkowe wyniki badań obrazowych radiologicznych. Niemniej jednak, najczęściej obserwowanymi objawami są ból, dysfagia i dysfunkcja autonomicznego w objawowych przypadkach . Chociaż CBT są łagodnymi zmianami, mają tendencję do przekształcania się w nowotwory złośliwe w około 10% wszystkich przypadków . Tak więc, aby uniknąć miejscowej inwazji i przerzutów, wczesne wycięcie chirurgiczne jest uważane za podstawową opcję leczenia leczniczego w leczeniu CBT. W tym artykule, zgłosiliśmy trzy przypadki CBT, które zostały skutecznie leczone z całkowitym wycięciem chirurgicznym, i przegląd aktualnej literatury.
podejście chirurgiczne
po poinformowaniu o operacji i uzyskaniu zgody chirurgicznej wszystkie trzy przypadki zostały zabrane do sali operacyjnej na pierwotne wycięcie w znieczuleniu ogólnym. Do masy guza podchodzi się przez ukośne nacięcie szyjki macicy. Podstawowe zasady chirurgiczne obejmowały pełne rozwarstwienie anatomiczne i kontrolę naczyń przed próbą wycięcia guza. W tym celu zidentyfikowano wszystkie struktury nerwowo-naczyniowe i wykonano rozwarstwienia okołoodbytnicze tętnic szyjnych. Tętnice szyjne wspólne, tętnice szyjne wewnętrzne i tętnice szyjne zewnętrzne ograniczono za pomocą taśm naczyniowych przed resekcją guza (ryc. 1). Naczynia zasilające nowotwór początkowo ligowano, następnie wyizolowano go z sąsiednich struktur i wycięto (Fig.2a i 2b). Podczas gdy masy były łatwo wycięte całkowicie bez rozwarstwienia podpochwowego tętnic szyjnych w przypadku Szamblina typu I I II, w przypadku Szamblina typu III rozwarstwienie przeprowadzono wzdłuż płaszczyzny podpochwowej tętnicy, aby umożliwić całkowite wycięcie guza miejscowego, a także zachowanie tętnic szyjnych. We wszystkich przypadkach wycięto masy bez żadnych uszkodzeń nerwowo-naczyniowych.
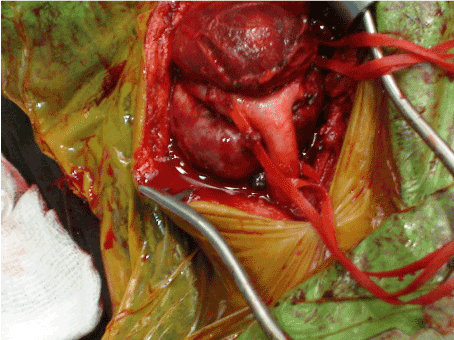
Rysunek 1. Śródoperacyjny widok guza ciała szyjnego przed całkowitym wycięciem.
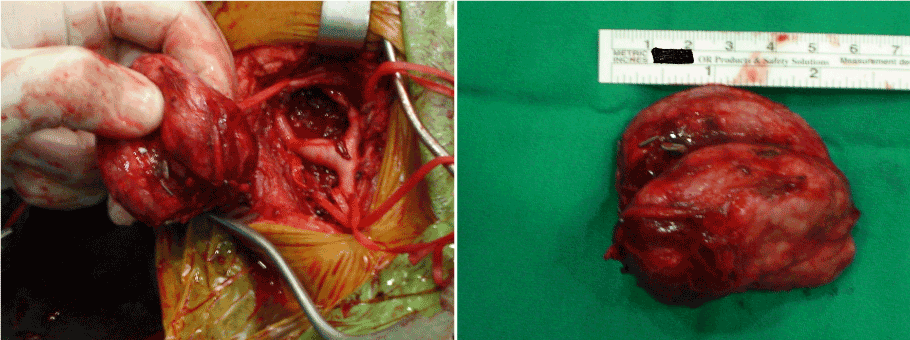
rys. 2a i 2b. Śródoperacyjny widok guza ciała szyjnego po całkowitym wycięciu.
prezentacje przypadków
Przypadek 1
66-letnia pacjentka została przyjęta do naszej przychodni z powodu obecności obrzęku na prawym odcinku szyjki macicy. Badanie fizykalne, ultrasonografia dupleksowa i angiografia tomograficzna wykazały masę na rozwidleniu prawej tętnicy szyjnej o wymiarach 15 x 15 x 11 mm, która została uznana za CBT. Operowano ją jak najwcześniej po postawieniu diagnozy. Jej uszkodzenie zostało zaakceptowane jako śródoperacyjne typu Shamblin I. Po operacji została przeniesiona na oddział intensywnej terapii. W pierwszym dniu pooperacyjnym usunięto drenaż i pacjentka została przeniesiona do kliniki, a następnie tego samego dnia została wypisana bez żadnych problemów.
Przypadek 2
75-letnia pacjentka została przyjęta do naszej przychodni z powodu występowania zawrotów głowy i obrzęku na prawym odcinku szyjki macicy. Badanie fizykalne, ultrasonografia dupleksowa i angiografia tomograficzna wykazały masę na rozwidleniu prawej tętnicy szyjnej o wymiarach 40 x 30 x 24 mm, która została uznana za CBT. Dodatkowo, na podstawie wyników ultrasonografii dupleksowej wykryto niewydolność kręgowo-rdzeniową (całkowita objętość tętnic kręgowych = 166 mL / min). Operowano ją jak najwcześniej po postawieniu diagnozy. Jej uszkodzenie zostało zaakceptowane jako śródoperacyjne typu Shamblin II. Po operacji została przeniesiona na oddział intensywnej terapii. W pierwszym dniu pooperacyjnym usunięto drenaż i pacjentka została przeniesiona do kliniki, a następnie została wypisana bez problemów w drugim dniu pooperacyjnym.
Przypadek 3
50-letnia pacjentka została przyjęta do naszej przychodni z powodu występowania zawrotów głowy i obrzęku na prawym odcinku szyjki macicy. Jej objawy, które stopniowo nasilały się, istniały przez około 15 lat. Badanie fizykalne, ultrasonografia dupleksowa i angiografia tomograficzna wykazały masę na rozwidleniu prawej tętnicy szyjnej o wymiarach 75 x 55 x 45 mm, która została uznana za CBT. Operowano ją jak najwcześniej po postawieniu diagnozy. Jej uszkodzenie zostało zaakceptowane jako śródoperacyjne typu Shamblin III. Po operacji została przeniesiona na oddział intensywnej terapii. Po 4 godzinie pooperacyjnej pacjent został przeniesiony do kliniki. W pierwszym dniu pooperacyjnym usunięto drenaż, a w drugim dniu pooperacyjnym została bez problemów wypisana.
dyskusja
ciało szyjne zostało po raz pierwszy opisane przez von Hallera w roku 1743 . Jest to czerwonawo-brązowy, dobrze Ograniczony, wysoce wyspecjalizowany okrągły narząd, o wielkości 2-6 mm, zlokalizowany w adwentii rozwidlenia szyjnego, dostarczany przez naczynia zasilające biegnące głównie z rosnącej gałęzi gardłowej zewnętrznej tętnicy szyjnej i unerwiony przez nerwy glossopharyngeal i vagus. Działa jako narząd chemoreceptorowy, który jest stymulowany przez kwasicę, niedotlenienie i hiperkapneę, i odgrywa rolę w autonomicznej kontroli ciśnienia krwi, częstości akcji serca, oddychania i temperatury krwi w odpowiedzi na zmiany tych parametrów poprzez zwiększenie przepływu współczulnego .
CBT to wolno rosnące guzy nadnerczy, które stanowią około 0,03% wszystkich nowotworów. Występują częściej u kobiet, z proporcją mężczyzn do kobiet 1: 1,9 . Guzy te były zgłaszane jako złośliwe w 10%, rodzinne w 10% i obustronne w 10% sporadycznych przypadków, bilaterality może osiągnąć 30% w przypadkach rodzinnych .
W roku 1971, wprowadzono system klasyfikacji w zależności od związku z tętnic szyjnych w celu określenia resekcji tych nowotworów. Guzy typu i Shamblin są zlokalizowane masy i nie obejmują otaczających tętnic szyjnych, guzy typu II są przylegające lub częściowo otaczają tętnice szyjne, a tym samym stosunkowo trudniejsze do wycięcia, a guzy typu III są duże, otaczają naczynia, a tym samym najtrudniejszy typ do próby resekcji. Według klasyfikacji Shamblina guzy typu III są związane z bardziej okołooperacyjnymi powikłaniami neuronaczyniowymi i złożonym zabiegiem chirurgicznym. Niemniej jednak, ten system klasyfikacji ma pewne wady, ponieważ nie odzwierciedla, jak głęboko guz nacieka przez ścianę tętnic szyjnych, co decyduje, czy możliwe jest zachowanie tętnic szyjnych. Dlatego Luna-Ortiz, et al. zasugerował modyfikację systemu klasyfikacji Shamblina tak, aby Shamblin IIIb, który jest klinicznie lub histologicznie potwierdzony do infiltracji adwentii naczynia, niezależnie od wielkości guza.
diagnostyka różnicowa CBT obejmują reaktywne limfadenopatie szyjki macicy, torbiele boczne szyjki macicy, torbiele ramienne, paragangliomas pochwy, guzki tarczycy, tętniaki tętnicy szyjnej i guzy gruczołu przyusznego. Poza tym należy również pamiętać o przeroście tętnic szyjnych; może on rozwinąć się z powodu przewlekłego niedotlenienia i jest opisywany głównie u pacjentów żyjących na dużych wysokościach .
CBT mają trudności w diagnostyce i leczeniu, ponieważ w literaturze brak jest wytycznych dotyczących ich diagnostyki i leczenia. Jeśli podejrzewa się rozpoznanie CBT po szczegółowym badaniu fizykalnym, diagnoza jest prawie zawsze ustalana za pomocą metod obrazowania radiologicznego, takich jak ultrasonografia dupleksowa, angiografia tomograficzna, angiografia rezonansu magnetycznego i cyfrowa angiografia odejmowania. Obecnie badanie ultrasonograficzne jest szeroko stosowane do badań przesiewowych, ponieważ jest łatwo dostępnym i nieinwazyjnym sposobem obrazowania. Co więcej, w ich wieloośrodkowym przeglądzie i metaanalizie, Joint Vascular Research Group zaleciła, że ultrasonografia duplex jest podstawowym badaniem diagnostycznym w diagnostyce CBT . Tomografia komputerowa i rezonans magnetyczny zapewnić do oceny wielkości, stopnia i inwazyjności guza. Metody angiograficzne pozwalają na ocenę naczyń zaopatrujących nowotwór i embolizacji przedoperacyjnej . Ze względu na hiperwaskularyzację i bliskość różnych struktur naczyniowych i nerwowych tych nowotworów, biopsja jako metoda diagnostyczna jest przeciwwskazana, ponieważ stwarza ryzyko masywnego krwotoku i rozprzestrzeniania się, a także może prowadzić do powstawania rzekomego tętniaka i zakrzepicy szyjnej.
pierwsze udane chirurgiczne usunięcie CBT zostało zastosowane przez Alberta w roku 1889 , a Gordon-Taylor zdefiniował bezpieczną, subadvential dissection w roku 1940. Dewaskularyzacja CBT przez podwiązanie naczyń karmiących podczas procedury jest powszechną praktyczną metodą chirurgiczną od 1980 roku. w roku 2008 van der Bogt, et al. zasugerował technikę rozwarstwienia czaszki, która zminimalizowałaby utratę krwi, a tym samym zmniejszyłaby ryzyko zachorowalności okołooperacyjnej. Obecnie wycięcie chirurgiczne nadal pozostaje złotym standardem terapeutycznym w leczeniu CBT .
radioterapia (RT) jest alternatywną metodą leczenia, która może zmniejszyć rozmiar guza lub zatrzymać jego wzrost. Zalecany jest pacjentom, którzy nie mogą poddać się operacji ze względu na rozległe zaangażowanie, liczne guzy oraz wysokie ryzyko operacyjne i znieczulające . W badaniu przeprowadzonym przez Gilbo i wsp. autorzy zaprezentowali swoje 45-letnie doświadczenie i zaobserwowali zmniejszenie wielkości zaledwie 5 guzów (3,2%) oraz brak wzrostu guza po 5 latach u 99% chorych.
kwestia przydatności embolizacji przedoperacyjnej jest kontrowersyjna. Według niektórych badań przedoperacyjna procedura embolizacji jest korzystna, ponieważ obniża przepływ krwi i zmniejsza rozmiar guza, a tym samym może ułatwić całkowite usunięcie guza przy mniejszej utracie krwi, zwłaszcza w dużych guzach . Z drugiej strony, w niektórych innych badaniach embolizacja przedoperacyjna nie była zalecana ze względu nie tylko na jej bezużyteczność, ale także ryzyko zachorowalności poembolizacji, takiej jak przejściowy atak niedokrwienny, a nawet udar przez cząsteczki zatorowe .
główne powikłania dotyczące leczenia chirurgicznego CBT obejmują krwawienie wtórne do urazu naczyniowego, deficyty nerwów czaszkowych i udar okołooperacyjny. Wskaźniki powikłań są dodatnie skorelowane z klasyfikacją Shamblina . Davila, et al. odnotowano, że wskaźnik trwałego uszkodzenia nerwu czaszkowego wynosił 5,5%, A wskaźnik udaru 1%, bez żadnej śmiertelności okołooperacyjnej w serii obejmującej 183 przypadki. Pacheco-Ojeda zaprezentował właśnie największą serię przypadków w literaturze z 215 chirurgicznie usuniętymi CBT. W serii jego przypadków łączny wskaźnik powikłań wynosił 27,5%, a powikłania te były w większości niewielkie i związane z dysfunkcją nerwów czaszkowych, bez okołooperacyjnego udaru i śmierci. Niedawno opublikowano intrygujące kompleksowe badanie przeglądowe, w którym zbadano powikłania operacji CBTs. W badaniu tym przeanalizowano łącznie 625 przypadków z 19 badań, a wskaźniki przemijającego uszkodzenia nerwu czaszkowego, uszkodzenia naczyń, trwałego uszkodzenia nerwu czaszkowego, udaru mózgu i śmiertelności okołooperacyjnej stwierdzono jako 31%, 28%, 17%, 2.5% i odpowiednio 0,5%.
niezależnie od wieku pacjenta i wielkości guza zaleca się wczesne chirurgiczne usunięcie CBT, aby zapobiec rozwojowi większych i bardziej zaawansowanych guzów (Klasa III), które są związane z wyższą zachorowalnością i śmiertelnością. Całkowite chirurgiczne wycięcie CBT może być technicznie trudne ze względu na ich bliskość do głównych struktur noroowaskularnych, a także złożoną anatomię szyi. Podczas zabiegu wszystkie struktury nerwowo-naczyniowe powinny być zidentyfikowane w celu zmniejszenia częstości powikłań. Bliższa i dalsza kontrola tętnic szyjnych z podwiązaniem gałęzi żywienia jest ważna w celu osiągnięcia całkowitego wycięcia guza. Podsumowując, chirurgiczne wycięcie CBT jest bardzo skuteczną i bezpieczną procedurą o niskim wskaźniku poważnych powikłań nerwowo-naczyniowych i śmiertelności. Wczesne wykrycie i całkowite chirurgiczne usunięcie CBT poprawia wyniki.
- Sevilla García MA, Llorente Pendás JL, Rodrigo Tapia JP, García Rostán G, Suárez Fente V, et al. (2007) Head and neck paragangliomas: revision of 89 cases in 73 patients. Acta Otorrinolaringol Esp 58: 94-100.
- Jena a, Reddy GV, Kadiyala V, Brinda K, Patnayak R, Chowhan AK (2016) przypadek dużego guza szyjnego ciała: wyzwanie chirurgiczne. Indian J Vasc Endovasc Surg 3: 96-98.
- Dixon JL, Atkins MD, Bohannon WT, Buckley CJ, Lairmore TC (2016) chirurgiczne zarządzanie guzami ciała szyjnego: 15-letnie doświadczenie pojedynczej instytucji wykorzystujące interdyscyplinarne podejście. Proc (Bayl Univ Med Cent) 29: 16-20.
- Albsoul NM, Alsmady MM, Al-AARDAH MI, Altaher RN (2009) Eur J Sci Res 37: 567-574.
- Gratiot JH (1943) Internat Abstr Surg 77: 177-186.
- Jianu DC, Jianu SN, Motoc AG, Dan TF, Poenaru M, et al. (2016) an evaluation on multidyscyplinarne zarządzanie paragangliomas ciała szyjnego: raport z siedmiu przypadków. Rom J Morphol Embriol 57 (2 Suppl): 853-859.
- Toktas F, Yümün G, Gücü a, Göncü T, Eris C, et al. (2014) Protective surgical procedures for carotid body tumors: a case series. Erciyes Med J 36: 133-135.
- Dorobisz K, Dorobisz T, Temporale H, ZatoÅ”ski T, et al. (2016) trudności diagnostyczne i terapeutyczne w paragangliomas ciała szyjnego, na podstawie doświadczeń klinicznych i przeglądu literatury. Adv Clin Exp Med 25: 1173-1177.
- Shamblin WR, ReMine WH, Sheps SG, Harrison EG Jr (1971). Analiza kliniczna dziewięćdziesięciu przypadków. Am J Surg 122: 732-739.
- Luna-Ortiz K, Rascon-Ortiz M, Villavicencio-Valencia V, Herrera-Gomez a (2006) czy klasyfikacja Shamblina przewiduje zachorowalność pooperacyjną w guzach szyjnych ciała? Propozycja zmiany klasyfikacji Shamblina. Eur Arch Otorynolaryngol 263: 171-175.
- Sajid MS, Hamilton G, Baker DM, Joint Vascular Research Group (2007) a multicenter review of carotid body tumour management. Eur J Vasc Endovasc Surg 34: 127-130.
- Ferrante AM, Boscarino G, Crea MA, Minelli F, Snider F (2015) Cervical paragangliomas: single centre experience with 44 cases. Acta Otorhinolaryngol Ital 35: 88-92.
- Tong Y (2012) rola USG duplex w diagnostyce i ocenie guza szyjnego ciała: przegląd literatury. Rare Dis Res 1: 129-133.
- van der Mey AG, Jansen JC, van Baalen JM (2001). Otolaryngol Clin North Am 34: 907-924.
- Gordon-Taylor G (1940) o guzach szyjnych. Br J Surg 28: 163-172.
- van der Bogt KE, Vrancken Peeters MP, van Baalen JM, Hamming JF (2008) Resection of carotid body tumors: results of an evolving surgical technique. Ann Surg 247: 877-884.
- Moore MG, Netterville JL, Mendenhall WM, Isaacson B, Nussenbaum B (2016) Głowa i szyja paragangliomas: aktualizacja oceny i zarządzania. Otolaryngol Head Neck Surg 154: 597-605.
- Carroll W, Stenson K, Stringer S (2004) Malignant carotid body tumor. Szyja Głowy 26: 301-306.
- Gilbo P, Morris CG, Amdur RJ, Werning JW, Dzięgielewski PT, et al. (2014) radioterapia dla łagodnych głowy i szyi paragangliomas: 45-letnie doświadczenie. Cancer 120: 3738-3743.
- Persky MS, Setton a, Niimi Y, Hartman J, Frank D, et al. (2002) Combined endovascular and surgical treatment of head and neck paragangliomas–a team approach. Head Neck 24: 423-431.
- Kasper GC, Welling RE, Wladis AR,CaJacob DE, Grisham AD, et al. (2006) a multidyscyplinarne podejście do paragangliomas szyjnych. Vasc Endouncular Surg 40: 467-474.
- Jackson RS, Myhill JA, Padhya TA, McCaffrey JC, McCaffrey TV, et al. (2015) skutki embolizacji przedoperacyjnej na chirurgii paraganglioma ciała szyjnego: przegląd systematyczny i metaanaliza. Otolaryngol Head Neck Surg 153: 943-950.
- Zeitler DM, Glick J, Har-El G (2010) przedoperacyjna embolizacja w chirurgii guza szyjnego ciała: czy jest to wymagane? Ann Otol Rhinol Laryngol 119: 279-283.
- Sen i, Stephen E, Malepathi K, Agarwal S, Shyamkumar NK, et al. (2013) powikłania neurologiczne w guzach szyjnych ciała: 6-letnie doświadczenie w jednym centrum. J Vasc Surg 57: 64s-8S.
- Davila VJ, Chang JM, Stone WM, Fow RJ, Bower TC, et al. (2016) obecne leczenie chirurgiczne guzów szyjnych ciała. J Vasc Surg 64: 1703-1710.
- Pacheco-Ojeda LA (2017) guzy szyjne ciała: doświadczenie chirurgiczne w 215 przypadkach. J Craniomaxillofac Surg.
- Amato B, Serra R, Fappiano F, Rossi R, Danzi m, et al. (2015) powikłania chirurgiczne chirurgii guzów szyjnych ciała: przegląd. Int Angiol 34: 15-22.
Leave a Reply