Postępowanie w przypadku wynaczynienia chemioterapii
US Pharm. 2009; 34(9) (Oncology suppl): 3-11.
ABSTRACT: dożylne (IV) leki chemioterapeutyczne mogą powodować uraz wynaczynienia lub martwicę tkanek w miejscu podania. Chociaż większości wynaczynień można zapobiec poprzez właściwe i dokładne podanie infuzji, rozpoznano i przebadano kilka odtrutek, aby zapobiec dalszemu uszkodzeniu tkanek.
infiltracja i wynaczynienie są dwoma dobrze znanymi, wyraźnymi powikłaniami terapii infuzyjnej. Według Infusion Nurses Society i Oncology Nursing Society, oba powikłania wiążą się z nieumyślnym wyciekiem roztworu IV do otaczającej tkanki; jednak rodzaj roztworu różni się. Infiltracja polega na niezamierzonym podaniu do otaczających tkanek roztworu lub środka drażniącego.1,2 Nieożywice to środki, które rzadko wywołują ostre reakcje lub niszczą tkankę podczas ich infiltracji. Środki drażniące mogą wywoływać ból w miejscu wstrzyknięcia lub wzdłuż żyły, z lub bez reakcji zapalnej, zwykle bez trwałego uszkodzenia tkanek. Jednakże substancje drażniące mogą powodować owrzodzenia tkanek miękkich tylko wtedy, gdy duża ilość stężonego roztworu leku zostanie przypadkowo wynaczyniona w celu wywołania reakcji zapalnych bez trwałego uszkodzenia tkanek.3,4
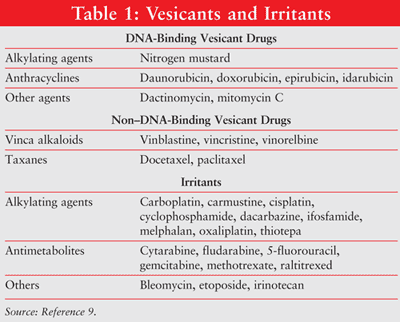
wynaczynienie odnosi się do nieumyślnego zakroplenia lub wycieku materiału pęcherzykowego do przestrzeni okołonaczyniowej i podskórnej podczas podawania leku.1,2 wynaczynienie powoduje reakcje miejscowe, od miejscowego podrażnienia do ciężkiej martwicy tkanek skóry, otaczających naczyń krwionośnych i struktur nośnych.5-8 chemioterapeutyków można zaklasyfikować, w oparciu o ich potencjał do powodowania miejscowego uszkodzenia tkanek, jako środki pęcherzykowe, drażniące lub niewyważające. (Kilka czynników pęcherzykowych i drażniących przedstawiono w tabeli 1.9) przypadkowe wynaczynienie leków dożylnych występuje w około 0,1% do 6% obwodowych wlewów dożylnych i 0,3% do 4,7% wszczepionych wlewów dożylnych.10-12
Patofizjologia uszkodzenia tkanek
stopień uszkodzenia tkanek zależy od zdolności wiązania chemioterapeutyku do DNA. Środki wiążące DNA obejmują antracykliny, antybiotyki przeciwnowotworowe, analogi platyny i niektóre środki alkilujące.3,4 antyneoplastyka wiążąca DNA powoduje uszkodzenie tkanki przez rozmnażanie się śmiertelnego sieciowania DNA lub pęknięcia nici spowodowane przez wolne rodniki, które prowadzą do apoptozy komórki.13-17 Nie wiążących DNA antyneoplastów (np., alkaloidy vinca, taksany, inhibitory topoizomerazy). Środki wiążące DNA są łatwiej usuwane z miejsc wynaczynienia i powodują mniejsze uszkodzenia tkanek niż środki wiążące DNA.
czynniki ryzyka wynaczynienia
ryzyko wynaczynienia jest wieloczynnikowe i w dużej mierze można je modyfikować. Wiele z tych zagrożeń wynika z błędów w użytkowaniu i umieszczeniu urządzenia. IV urządzenia czynniki, które wpływają na ryzyko wynaczynienia obejmują materiał igły (to znaczy, metal), kaniula rozmiar (duży plastik vs. mały plastik), i typ cewnika (to znaczy, cewnik żylny centralny). Igły metalowe mogą powodować większe uszkodzenia po wprowadzeniu i są nieelastyczne w naczyniu, natomiast igły wielkogabarytowe mogą utrudniać przepływ krwi, spowalniając rozcieńczenie wlewu.18,19 wynaczynienie z CVCs może wystąpić z przesunięciem igły z wszczepionego portu dostępu żylnego (IVAP), mechanicznym zamknięciem, a następnie uszkodzeniem CVC, migracją cewnika lub tworzeniem się rękawa fibrynowego i zakrzepicą. Nieprawidłowe umieszczenie IVAP jest bardziej prawdopodobne u pacjentów z nowymi urządzeniami, osób ze znacznym obrzękiem pooperacyjnym i otyłych pacjentów lub kobiet z dużym biustem.Niedrożność mechaniczna może być spowodowana tworzeniem się skrzepliny, osadem leku, przesunięciem cewnika wstecznego lub odcięciem (tj. przerywaną i pozycyjną niedrożnością cewnika; należy podejrzewać, czy niedrożność infuzyjna może zostać złagodzona poprzez przesunięcie pacjenta w pozycji ramienia).2,21,22 uniknięcie wynaczynienia w dużym stopniu zależy od właściwego utrzymania miejsca podania dożylnego i zapewnienia właściwej szybkości infuzji. Te czynniki ryzyka są związane z zastosowanymi lekami przeciwnowotworowymi, pacjentami i klinicystą podawającymi lek.
zapobieganie
ścisłe monitorowanie pacjentów oraz edukacja zarówno pacjentów, jak i praktyków na temat ryzyka i postępowania w przypadku wynaczynienia pęcherzowego wydają się być kamieniami węgielnymi zapobiegania. Podczas gdy lekarze ponoszą odpowiedzialność za pisanie dokładnych zleceń, pielęgniarki są odpowiedzialne za zapewnienie wykwalifikowanego i prawidłowego umieszczenia urządzeń oraz monitorowanie infuzji chemioterapii wizualnie i poprzez wywiady z pacjentami. Podczas podawania środka pęcherzowego należy monitorować miejsce pod kątem obrzęku, zaczerwienienia i bólu. Środki pęcherzykowe należy podawać zgodnie z zaleceniami producenta (np. właściwe rozcieńczenie, określony czas podawania). Przewody dożylne należy przepłukać przed i po chemioterapii. Rolą farmaceuty będzie pomoc w opracowaniu polityk, które zapewnią właściwą weryfikację, etykietowanie i wydawanie chemioterapeutyków. Jednym ze sposobów, w jaki można to wykonać, jest użycie rozróżniającego oznakowania podczas dozowania pęcherzykowych leków przeciwnowotworowych, aby pielęgniarki stosowały odpowiednie środki ostrożności. Farmaceuci mogą odgrywać integralną rolę w edukacji poprzez dostarczanie informacji o lekach i rutynowych usług wszystkim członkom zespołu opieki zdrowotnej w zakresie właściwego stosowania i podawania różnych chemioterapeutyków. Należy przyjąć multidyscyplinarne podejście oparte na współpracy w celu zapewnienia wdrażania bezpiecznych praktyk. Podawanie chemioterapii pacjentom wymaga odpowiedniego przeszkolenia personelu i edukacji pacjentów oraz wsparcia administracyjnego poprzez realizację polityki.
dokumentacja zdarzeń
każdy przypadek wynaczynienia musi być dokładnie udokumentowany i zgłoszony. Dokumentacja służy kilku celom, w tym zapewnieniu dokładnego opisu tego, co się stało, ochronie zaangażowanych pracowników służby zdrowia, gromadzeniu informacji na temat wynaczynienia i podkreślaniu deficytów w praktyce.23 dokumentacja i zgłaszanie odpowiednim podmiotom działań niepożądanych i błędów w stosowaniu leku to kolejny sposób, w jaki farmaceuci mogą pomóc w zapobieganiu przyszłym zdarzeniom. Dane zgromadzone na podstawie zgłoszonych działań niepożądanych i błędów lekarskich można wykorzystać jako narzędzia uczenia się w celu systematycznego zbadania sposobów, w jakie występują te zdarzenia. Lokalne procedury i protokoły mają zasadnicze znaczenie dla terminowego rozpoznawania wynaczynienia i zarządzania nim oraz zapobiegania poważnym uszkodzeniom tkanek. Należy podjąć wspólne wysiłki w celu zapewnienia terminowych multidyscyplinarnych prób edukowania wszystkich członków zespołu opieki zdrowotnej zaangażowanych w zarządzanie tymi pacjentami po wystąpieniu zdarzenia. Należy podjąć dodatkowe wysiłki w celu zainicjowania polityki, która zapobiegnie dalszym zdarzeniom. W przypadku wprowadzenia polityk należy je łatwo udostępniać i regularnie aktualizować w celu odzwierciedlenia aktualnych praktyk. Wytyczne Europejskiego Towarzystwa pielęgniarstwa onkologicznego (EONS) 2007 dotyczące wynaczynienia dostarczają sugerowanych danych i szablonów, które mogą być wykorzystane do zbierania informacji w przypadku danego przypadku.
objawy wynaczynienia
objawy wynaczynienia pęcherzowego obejmują obrzęk, zaczerwienienie i (lub) dyskomfort, które są często opisywane jako pieczenie lub pieczenie. Oporność podczas podawania leku, powolny lub powolny wlew i brak lub utrata powrotu krwi z kaniuli IV, wszczepionego portu lub innego centralnego urządzenia dostępu żylnego mogą być wskaźnikami, że zachodzi wynaczynienie pęcherzykowe.Przebarwienia i induracje skóry mogą się nasilać wraz z powstawaniem pęcherzy lub martwicy, ewentualnie owrzodzeń i uszkodzeń tkanek głębokich. Realizacja pełnego zakresu uszkodzenia nabłonka może potrwać kilka dni.
leczenie wynaczynienia wywołanego chemioterapią
sposoby leczenia stosowane w leczeniu wynaczynienia pęcherzowego obejmują natychmiastowe przerwanie chemioterapii i chłodzenie lub rozcieńczenie miejsca wynaczynienia. Aby zmniejszyć zachorowalność związaną z wynaczynieniem, ważne jest, aby lekarze byli dobrze poinformowani o dostępnych metodach leczenia i szybko działali, aby uniknąć dalszych szkód u pacjentów. Postępowanie w wynaczynieniu nieżywkowym zazwyczaj obejmuje podniesienie kończyny i chłodzenie i zwykle nie obejmuje stosowania terapii farmakologicznej.23
wstępne Zarządzanie Wynaczynieniem pęcherzyków
łatwość w zapewnianiu wczesnej interwencji może być ułatwiona poprzez udostępnienie zestawu wynaczyniającego w instytucji. Większość zestawów do wynaczynienia zawiera jednorazowe strzykawki i kaniule, opakowania na zimno i na gorąco, gazę, plastry samoprzylepne, sterylne i ochronne rękawice oraz leki stosowane w leczeniu wynaczynienia (np. hialuronidaza, dimetylosulfotlenek 99%, deksrazoksan). Lista zawartości zestawu powinna być umieszczona w zestawie, a farmaceuta powinien regularnie przeprowadzać regularną weryfikację zawartości leku ze zaktualizowanymi datami ważności.2
Po wynaczynieniu pęcherzyków lekarz powinien natychmiast przerwać infuzję; należy jednak zachować kaniulę lub igłę do portu bez korekcji i podjąć próbę aspiracji pęcherzyka za pomocą strzykawki o pojemności 10 mL. Obszar wynaczynienia powinien być oznaczony i sfotografowany; następnie należy usunąć kaniulę lub igłę i powiadomić lekarza. Pacjenci mogą wymagać stosowania leków przeciwbólowych, aby pomóc w opanowaniu bólu, który mogą odczuwać. Po podjęciu wstępnych środków bardzo ważne jest dokładne udokumentowanie działania niepożądanego leku i/lub błędu lekowego, który wystąpił.
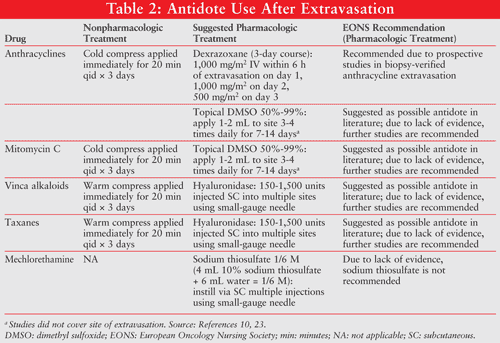
w przypadku alkaloidów vinca, w przypadku których wskazane jest rozproszenie lub rozcieńczenie środka pęcherzy, należy stosować lokalne ciepło przez 20 minut 4 razy dziennie przez 1 przez 2 dni. W przypadku innych wynaczynień pęcherzowych, w tym antracyklin, początkowe leczenie jest ukierunkowane na lokalizację i neutralizację wynaczynionego środka zimnymi okładami przez 20 minut 4 razy dziennie przez 1 do 2 dni, ograniczając wychwyt tych środków przez komórki.
leczenie farmakologiczne
DMSO: DMSO jest powszechnym rozpuszczalnikiem, który przenika do tkanek i zwiększa przepuszczalność skóry, co może ułatwić wchłanianie wynaczynionego leku. Po zastosowaniu miejscowym ma właściwości usuwające wolne rodniki / przeciwutleniające, które mogą przyspieszyć usuwanie wynaczynionego leku. DMSO (Rimso-50) jest dostępny wyłącznie w sprzedaży detalicznej w Stanach Zjednoczonych w 50% (obj./obj.) roztworze w wodzie. To rozwiązanie jest zatwierdzone przez FDA tylko do leczenia nawracającego śródmiąższowego zapalenia pęcherza moczowego.Skuteczność DMSO w leczeniu wynaczynienia chemioterapii została po raz pierwszy opisana w kilku opisach przypadków i małych badaniach klinicznych.
w jednym przypadku wynaczynienie daunorubicyny w dawce 10 mg u 42-letniego mężczyzny leczono wodorowęglanem sodu, deksametazonem (4 mg), opakowaniami z lodem i 1,5 mL miejscowego DMSO 70%, które stosowano co 3 do 4 godzin przez 10 dni. Ten schemat zapewniał złagodzenie bólu i zapobieganie owrzodzeniom.
Olver i Schwarz zgłosili trzy przypadki ustąpienia wynaczynienia za pomocą DMSO.W jednym przypadku, codzienne stosowanie DMSO 99% przez 14 dni spowodowało całkowite ustąpienie bólu w ciągu 2 dni bez owrzodzenia u pacjenta z wynaczynieniem doksorubicyny. Pacjent otrzymał również wodorowęglan sodu 8,4% i odpowiednie leczenie niefarmakologiczne. (Patrz Tabela 2 dla opcji niefarmakologicznych.) W innym przypadku 49-letni mężczyzna otrzymujący 4 do 6 mg doksorubicyny był leczony w celu wynaczynienia doksorubicyny 5 mL 8.4% wodorowęglanu sodu, opakowania z lodem i DMSO 99% stosowane codziennie przez 14 dni. Owrzodzenie nie wystąpiło, jednak wystąpił utwardzony obszar o wymiarach 3 x 2,5 cm ograniczający wyprostowanie łokcia.W trzecim przypadku miejscowe zastosowanie DMSO 99% (co 6 godzin przez 1 tydzień, a następnie dwa razy na dobę przez kolejny tydzień) zapobiegało owrzodzeniom; pozostała jednak pozostałość pigmentacji.
Berghammer i wsp.zgłaszali również przypadek wynaczynienia docetakselu.Wynaczynienie rozcieńczono normalnym (0,9%) roztworem soli fizjologicznej i potraktowano opakowaniami z lodem. DMSO stosowano 3 razy co 45 minut, a doustne kortykosteroidy i diklofenak podawano w dniu wynaczynienia. Wszystkie objawy ustąpiły w ciągu 24 godzin; jednakże objawy opóźnione (brązowe przebarwienia, rozrost skóry) pojawiły się w 5.dniu, a następnie nasiliły się. Nie była konieczna operacja plastyczna. Chociaż DMSO w połączeniu z hipotermią i izotonicznym roztworem soli fizjologicznej nie było skuteczne w zapobieganiu opóźnionym objawom, ograniczało zapalenie i martwicę tkanek.
Ludwig i wsp.donoszą, że stosowanie mieszaniny DMSO 90% i alfa-tokoferolu 10% w ciągu 48 godzin po wynaczynieniu antracyklin lub mitomycyny C u 8 pacjentów nie powodowało owrzodzeń skóry ani zaburzeń czynnościowych lub neuronaczyniowych.Niestety alfa-tokoferol nie jest łatwo dostępnym środkiem leczniczym i należy przeprowadzić dalsze randomizowane badania w celu potwierdzenia jego stosowania.
w prospektywnym badaniu z udziałem 20 pacjentów z wynaczynieniem antracyklin, DMSO 99% podawano dwa razy, 6 razy na dobę przez 2 tygodnie.Nie opisano owrzodzeń po leczeniu DMSO, chociaż początkowy obrzęk (85%), rumień (75%) i ból (60%) były widoczne. Po 3-miesięcznym okresie obserwacji u 16 pacjentów u 6 (38%) pacjentów nie wystąpiły widoczne objawy, a u 10 (63%) induracje barwnikowe. Bertelli przeprowadził również prospektywne badanie oceniające wpływ DMSO na wynaczynienie antracyklin.Doksorubicyna stanowiła 11 przypadków, a epirubicyna 46 przypadków. Pacjenci byli leczeni DMSO w 99% co 8 godzin przez 7 dni. Siedemdziesiąt procent pacjentów (40/57) miało całkowite ustąpienie wynaczynienia w ciągu 1 tygodnia, u jednego pacjenta stwierdzono resztkowe stwardnienie tkanek miękkich, a u jednego pacjenta stwierdzono resztkową hiperpigmentację.
w tych opisach przypadków i małych badaniach, wynaczynienia diagnozowano klinicznie, a nie biopsją. DMSO może być opcją leczenia wynaczynionych antracyklin, mitomycyny C i aktynomycyny D. zaleca się nałożenie cienkiej warstwy DMSO na obszar wynaczyniony i pozostawienie do wyschnięcia. Opatrunek niekluzywny należy nakładać w ciągu 10 do 25 minut. Czynności te należy powtarzać co 8 godzin przez 7 dni.Chociaż DMSO był stosowany w praktyce jako opcja leczenia, brak prospektywnych badań może ograniczyć jego stosowanie. Wytyczne dotyczące wynaczynienia z EONS 2007 zalecają przeprowadzenie dalszych badań; jednak DMSO 50% do 99% może być rozważone do zastosowania według uznania klinicysty.Ważne jest, aby pamiętać, że żadne z prospektywnych badań DMSO nie używało bandaża w celu umożliwienia skórze pełnego wchłonięcia DMSO.
hialuronidaza: Uważa się, że hialuronidaza jest w stanie rozbić macierz zewnątrzkomórkową leżącą u podstaw komórek nabłonkowych. Matryca zatrzymuje duże ilości cząsteczek wody, a po jej rozbiciu jest w stanie uwolnić płyn do środowiska pozakomórkowego. W przypadku wynaczynienia, pozwala na zwiększenie płynu do miejsca, rozcieńczając w ten sposób rzeczywiste stężenie skóry w miejscu kontaktu.31,32 hialuronidaza była stosowana w leczeniu alkaloidów vinca i wynaczynienia taksanów.Stosowano 33 dawki hialuronidazy w zakresie od 150 do 1500 jednostek rozcieńczonych w 1 mL roztworu soli fizjologicznej podskórnie lub śródskórnie w ciągu 1 godziny po wynaczynieniu.
w małym badaniu klinicznym z udziałem 6 pacjentów z wynaczynieniem winblastyny (N = 1), winkrystyny (n = 1) i winorelbiny (N = 4) wstrzyknięto 250 jednostek hialuronidazy do cewnika mieszkalnego lub podskórnie (6 wstrzyknięć) w przypadku urazu. Nie stosowano sterydów ani zimnych opakowań. U wszystkich pacjentów ból ustąpił w ciągu kilku dni po leczeniu hialuronidazą. Jeden pacjent skarżył się na łagodnie bolesne stwardnienie 3 miesiące po wynaczynieniu winkrystyny.Doniesienia te ujawniają obiecujące informacje; jednak nadal brakuje dowodów na zastosowanie hialuronidazy w leczeniu wynaczynienia alkaloidów vinca. Należy przeprowadzić bardziej prospektywne badania. Wytyczne dotyczące wynaczynienia EONS 2007 zalecają przeprowadzenie dalszych badań; jednak hialuronidazę można uznać za opcję w sugerowanych dawkach według uznania klinicysty.
tiosiarczan sodu: Tiosiarczan sodu zapobiega alkilacji i niszczeniu tkanek, zapewniając substrat do alkilacji w tkance podskórnej. Wykazano, że tiosiarczan sodu jest skuteczny w doświadczeniach na zwierzętach i w jednym przypadku w leczeniu wynaczynienia mechloretaminy (musztardy azotowej).Sugerowana dawka wynosi 2 mL 0,17 M (roztwór 4 mL 10% tiosiarczanu sodu i 6 mL jałowej wody do wstrzykiwań). Ze względu na Brak dowodów, wytyczne eons 2007 nie zalecają tego jako antidotum.
Deksrazoksan: Deksrazoksan (Totect) został niedawno zatwierdzony przez FDA do leczenia wynaczynienia wywołanego antracyklinami. Deksrazoksan ma podwójny mechanizm działania: 1) działa jako chelator żelaza, zapobiegając tworzeniu się kompleksów żelazo-antracykliny i rodników hydroksylowych, które powodują uszkodzenia oksydacyjne; i 2) stabilizuje topoizomerazę II i czyni ją niedostępną dla chemioterapii antracyklinami. Deksrazoksan blokuje enzym, dzięki czemu antracyklina nie ma na niego wpływu i zapobiega uszkodzeniom zdrowych komórek w tkankach.
skuteczność Deksrazoksanu wykazano w dwóch badaniach klinicznych przeprowadzonych w Europie.36 oba badania były prospektywnymi, otwartymi, jednoramiennymi, wieloośrodkowymi badaniami klinicznymi prowadzonymi w okresie od lipca 2001 r.do sierpnia 2005 r., do których włączono 80 pacjentów. Do pierwszego badania włączono pacjentów z 17 miejsc nowotworowych w Danii, a do drugiego włączono pacjentów z 34 miejsc nowotworowych w Danii, Niemczech, Włoszech i Holandii. Wynaczynienie antracyklin zostało zdiagnozowane i potwierdzone za pomocą mikroskopii fluorescencyjnej biopsji tkanki pobranej w ciągu 6 godzin od deksrazoksanu. Wielkość próby 32 ocenianych pacjentów była wymagana do wykazania zmniejszenia częstości występowania operacji o 70% lub więcej (jednostronny test dwumianowy, a = .025, ß = .20). Głównym punktem końcowym był wskaźnik chirurgicznej resekcji i martwicy. U pięćdziesięciu czterech z 80 pacjentów (badanie 1: N = 18; badanie 2: N = 36) można było dokonać oceny (n = 13 biopsji z ujemnym wynikiem; n = 4 biopsji nie wykonano; N = 8 przypadków naruszenia protokołu), a średni wiek wynosił 56 lat (zakres, 34-81 lat). 69% (N = 37) badanych pacjentów stanowiły kobiety. Deksrazoksan podawano we wlewie dożylnym przez 1 do 2 godzin; 1000 mg/m2 pc.w ciągu 6 godzin; 1000 mg/m2 pc. po 24 godzinach; i 500 mg/m2 pc. po 48 godzinach wynaczynienia.36 pacjentów
oceniano pod kątem skuteczności i bezpieczeństwa stosowania w dniu 7, 14, 21 i 28, a pod kątem skuteczności w dniu 90, 36 najczęstszym rozpoznaniem raka był rak piersi (50%), następnie chłoniak (39%) i inne rodzaje raka (9%). U pacjentów doszło do wynaczynienia doksorubicyny (N = 23) lub epirubicyny (n = 31). Średnia powierzchnia wynaczynienia wynosiła 23, 6 cm2 w badaniu 1 i 39 cm2 w badaniu 2. U jedenastu pacjentów powierzchnia wynaczynienia wynosiła ponad 75 cm2. W badaniu 1 i 1 incydent nie wystąpiły przypadki operacji chirurgicznych (2,8%, 95% CI 0,1% – 14,5%) w badaniu 2. U pacjenta, u którego rozwinęła się martwica tkanek w wyniku wynaczynienia, powierzchnia wynaczynienia doksorubicyny wynosiła 253 cm2. Objawy nasilały się w dniach po wynaczynieniu, martwica tkanek zaczęła pojawiać się 9 dni po wynaczynieniu pacjenta, a martwica została usunięta chirurgicznie. W badaniu 1 wystąpił 1 (5,6%) incydent martwicy spowodowany biopsją, 6 (33.3%) przypadków odroczenia lub anulowania zaplanowanego leczenia przeciwnowotworowego oraz 9 (50%) hospitalizacji z powodu wynaczynienia. W badaniu 2 odnotowano 1 (2,8%) incydent martwicy spowodowanej wynaczynieniem, 3 (8,3%) incydent martwicy spowodowany biopsją, 10 (27,8%) incydent odroczenia lub anulowania zaplanowanego leczenia raka z powodu wynaczynienia oraz 13 (36,1%) incydent hospitalizacji z powodu wynaczynienia. Po 3 miesiącach obserwacji u 88,9% (n = 16) nie wystąpiły negatywne następstwa w badaniu 1 i u 63,9% (N = 23) w badaniu 2. U piętnastu z 80 pacjentów wystąpiły zaburzenia czucia (n = 9), zanik skóry (n = 5), ból (n = 10), zniekształcenie (n = 1) i ograniczenie (N = 3). Większość pacjentów (71%) była w stanie otrzymać dalsze leczenie chemioterapią zgodnie z harmonogramem.
najczęstsze działania niepożądane obejmowały zmniejszenie liczby białych krwinek (72, 5%), zmniejszenie stężenia hemoglobiny (42, 5%), zmniejszenie liczby płytek krwi (26%), zwiększenie aktywności aminotransferazy asparaginianowej (36, 8%), zwiększenie aktywności aminotransferazy alaninowej (23, 9%), reakcję w miejscu wstrzyknięcia (27, 5%) i nudności (18, 8%).Wyniki badań klinicznych wykazały, że deksrazoksan jest skutecznym środkiem do leczenia ostrych wynaczynień antracyklin i zapobiegania opóźnionym objawom.
streszczenie tych zaleceń dotyczących leczenia, w tym wytycznych EONS 2007, znajduje się w tabeli 2.
rola farmaceuty
farmaceuci powinni być ściśle zaangażowani w ocenę i postępowanie ze wszystkimi wynaczynieniami wywołanymi chemioterapią. Mogą odgrywać integralną rolę na kilka sposobów, w tym: 1) opracowanie polityk i protokołów; 2) edukacja pacjenta, rodziny i multidyscyplinarna; 3) Dokumentacja i zgłaszanie wynaczynienia i innych działań niepożądanych po terapii; oraz 4) monitorowanie prawidłowego dawkowania, podawania i skuteczności leczenia.
wnioski
wszystkie badania dotyczyły osób dorosłych, ponieważ pacjenci pediatryczni mieli zwiększone ryzyko pobudzenia i ciągnięcia linii. Do tej pory deksrazoksan jest jedynym środkiem do wynaczynienia, który był badany w dużych, wieloośrodkowych, prospektywnych badaniach, w których zastosowano obiektywne, wiarygodne testy do diagnozowania przypadków wynaczynienia; zapewnia to mocne dowody na przydatność deksrazoksanu. Pomimo ich powszechnych zastosowań w praktyce, inne leki farmakologiczne, takie jak DMSO i hialuronidaza, nie były szeroko badane; dlatego brakuje zaleceń opartych na dowodach. Zarządzanie wynaczynieniem powinno być prowadzone według uznania klinicysty we współpracy ze wszystkimi członkami zespołu opieki zdrowotnej.
1. Towarzystwo Pielęgniarek Infuzyjnych. Standardy praktyki pielęgniarstwa infuzyjnego. J Infus Nurs. 2006; 29 (suppl 1):S1-S92.
2. Polowicz M, White J, Kelleher L. chemioterapia i bioterapia wytyczne i zalecenia dla praktyki. 2.ed. Pittsburgh, PA: Oncology Nursing Society; 2005.
3. Ener RA, Meglathery SB, Styler M. wynaczynienie ogólnoustrojowych terapii hemato-onkologicznych. Ann Oncol. 2004;15:858-862.
4. Sauerland C, Egelking C, Wickman R, Corbi D. wynaczynienie pęcherzowe część I: mechanizmy, patogeneza i opieka pielęgniarska w celu zmniejszenia ryzyka. Forum Oncol Nurs. 2006;33:1134-1141.
5. Cassagnol M, Cohen H. Dermatologic toxicities of chemotherapeutic agents. US Pharm. 2008;33(1)(Oncology suppl):10-20.
6. Schulmeister L. Extravasation management. Semin Oncol Nurs. 2007;23:184-190.
7. Viale P. Chemotherapy and cutaneous toxicities: implications for oncology nurses. Semin Oncol Nurs. 2006;22:144-151.
8. Cox K, Stuart-Harris R, Abdini G, et al. The management of cytotoxic-drug extravasation: guide-lines drawn up by a working party for the Clinical Oncological Society of Australia. Med J Aust. 1988;148:185-189.
9. Schrijvers DL. Extravasation: straszna komplikacja chemioterapii. Ann Oncol. 2003; 14(suppl 3):iii26-iii30.
10. Krajowy Serwis Informacyjny O Wynaczynieniach. www.extravasation.org.uk/home.html [dostęp 25 marca 2009].
11. Lemmers N, Gels m, Sleijfer D, et al. Powikłania dostępu żylnego u 132 chorych z rozsianym rakiem jądra leczonych polichemoterapią. J Clin Oncol. 1996;14:2916-2922.
12. Shetty PC, Mody MK, Kastan DJ. Wynik 350 wszczepionych otworów klatki piersiowej umieszczonych przez radiologów interwencyjnych. J Vasc Interv Radiol. 1997;8:991-995.
13. Dorr RT. Antidotum na wynaczynienia pęcherzowe chemioterapii. Blood Rev. 1990; 4: 41-60.
14. Langer SW, Sehested M, Jensen PB. Leczenie wynaczynienia antracyklin deksrazoksanem. Clin Cancer Res. 2000; 6: 3680-3686.
15. Raymond E, Faivre S, Woynarowski JM, Chaney SG. Oksaliplatyna: mechanizm działania i działanie przeciwnowotworowe. Semin Oncol. 1998;2 (suppl 5): 4-12.
16. Rivory LP. Nowe leki na raka jelita grubego-mechanizmy działania. Aust Prescr. 2002;25:108-110. www.australianprescriber.com/magazine/25/5/108/10 [dostęp 25 marca 2009].
17. Skeel RT. Podręcznik chemioterapii nowotworów. 5.ed. Nowy Jork, NY: Lippincott Williams & Wilkins; 1999.
18. Boyle DM, Engelking C. Vesicant extravasation: myths and realities. Forum Oncol Nurs. 1995;22:57-67.
19. Hadaway LC. Zapobieganie wynaczynieniu obwodowemu i zarządzanie nim. Pielęgniarstwo. 2004;34:66-67.
20. Shulmeister L, Camp-Sorrell D. chemioterapia wynaczynienie z wszczepionych portów. Forum Oncol Nurs. 2000;27:531-538.
21. Debets JM, Wils JA, Schlangen JT. Rzadkie powikłanie wszczepionych urządzeń dostępu ośrodkowo-żylnego: złamanie cewnika i embolizacja. Wsparcie Opieki Nad Rakiem. 1995;3:432-434.
22. Gorski LA. Okluzje centralnego urządzenia dostępu żylnego. Część 2: Przyczyny i leczenie Niezakrzepowe. Home Healthc Nurse. 2003;21:168-171.
23. Wytyczne dotyczące wynaczynienia 2007. European Oncology Nursing Society. www.cancerworld.org/CancerWorld/getStaticModFile.aspx?id=2340 [dostęp 25 marca 2009].
24. Rimso-50 (dimetylosulfotlenek) ulotka informacyjna. Lake Forest, IL: Bioniche Pharma USA LLC; 2009.
25. Lawrence HJ, Dobranoc SH. Dimetylosulfotlenek ograniczający uszkodzenia tkanek spowodowane wynaczynieniem środków doksorubicyny. Ann Intern Med. 1983;98:1025.
26. Olver, Schwarz MA. Use of dimethyl sulfoxide in limiting tissue damage caused by extravasation of doxorubicin . Cancer Treat Rep. 1983;67:407-408.
27. Berghammer P, Pohnl R, Baur M, Dittrich C. Docetaxel extravasation. Support Care Cancer. 2001;9:131-134.
28. Ludwig CU, Stoll HR, Obrist R, Obrecht JP. Prevention of cytotoxic drug-induced skin ulcers with dimethyl sulfoxide (DMSO) and alpha-tocopherole. Eur J Cancer Clin Oncol. 1987;23:327-329.
29. Olver IN, Aisner J, Hament A, et al. A prospective study of topical dimethyl sulfoxide for treating anthracycline extravasation. J Clin Oncol.1988;6:1732-1735.
30. Bertelli G. Prevention and management of extravasation of cytotoxic drugs. Drug Saf. 1995;12:245-255.
31. Balazs EA, Laurent TC, Jeanloz RW. Nomenclature of hyaluronic acid. Biochem J. 1986;235:903.
32. Girish KS, Kemparaju K. The magic glue hyaluronan and its eraser hyaluronidase. Life Sci. 2007;80:1921-1943.
33. Dorr T. Antidotes to vesicant chemotherapy extravasations. Blood Rev. 1990;4:41-60.
34. Owen OE, Dellatorre DL, Van Scott EJ, Cohen MR. Accidental intramuscular injection of mechlorethamine. Cancer. 1980;45:2225-2226.
35. Totect (dexrazoxane for injection) package insert. Copenhagen, Denmark: TopoTarget A/S; October 2007.
36. Mouridsen HT, Langer SW, Buter J, et al. Treatment of anthracycline extravasation with Savene (dexrazoxane). Results from two prospective clinical multicenter studies. Ann Oncol. 2007;18:546-550.
Leave a Reply