plusy i minusy badań prenatalnych
celem badań prenatalnych i diagnostyki jest identyfikacja anomalii chromosomalnych, warunków genetycznych i nieprawidłowości strukturalnych u płodu przed urodzeniem.
opcje badań przesiewowych i diagnostycznych obejmują szereg nieinwazyjnych i inwazyjnych testów na różnych etapach ciąży, i rozwinęły się skokowo w ciągu ostatnich 40 lat, równolegle z istotnymi zmianami społecznymi i demograficznymi w tym czasie.
w Australii w 2013 r.średni wiek kobiet, które urodziły, wynosił 30,1 roku, w porównaniu z 29,5 w 2003 r., podczas gdy odsetek matek w wieku 35 lat i starszych wzrósł z 19% w 2003 r. do 22% w 2013 r., a średni wiek matek, które urodziły po raz pierwszy, również wzrósł, z 27,8 lat w 2003 r. do 28,6 w 2013 r. w celu identyfikacji ciąż zagrożonych anomaliami chromosomowymi. Od tego czasu dostępność coraz bardziej tanich i dokładnych nieinwazyjnych badań prenatalnych oznacza, że kobiety w każdym wieku mogą teraz ulepszyć możliwości badań prenatalnych.
w obliczu wielu opcji badań prenatalnych niektóre pary mogą czuć się przytłoczone, podczas gdy lekarze mogą mieć trudności z nadążaniem za wszystkimi szczegółami nowych testów. Jednak doradztwo jest niezbędne, aby pary były w pełni świadome procesu testowania z perspektywy fizycznej, emocjonalnej, praktycznej i finansowej.
pierwsze i najważniejsze pytanie jakie należy zadać to: czy para powinna w ogóle rozważyć badania prenatalne? Niektóre pary nigdy nie omawiają tego problemu, dopóki nie zajdą w ciążę, a wiele z nich nigdy nie rozważało możliwości posiadania dziecka z problemem chromosomowym, takim jak zespół Downa lub wada wrodzona, taka jak rozszczep wargi.
z drugiej strony, w dzisiejszych czasach poprawa umiejętności czytania i pisania oznacza, że wiele par jest świadomych i proaktywnych, a niektóre chcą, aby każdy test był dostępny, aby upewnić się, że ich dzieci są zdrowe.
kolejne pytanie odnosi się do tego, który test/y należy wykonać i czy powinny to być badania przesiewowe czy diagnostyczne. Z definicji badanie przesiewowe bada populację w celu identyfikacji tych osób na zwiększone ryzyko wystąpienia określonego stanu, podczas gdy test diagnostyczny określa, czy dana osoba ma określony stan. W kontekście badań prenatalnych badania przesiewowe obejmują badania ultrasonograficzne, badania biochemiczne i nieinwazyjne badania prenatalne (NIPT), natomiast badania diagnostyczne to pobieranie próbek kosmków kosmówkowych (CVS) i amniopunkcja.
wreszcie, rozmawiając z parami o testach, istnieją praktyczne kwestie kosztów i dostępu, na które w dużym stopniu wpłynie status społeczno-ekonomiczny pacjenta. Wiele wysokiej jakości usług USG i innych badań nie jest refundowanych przez Medicare i dlatego nie są one dostępne dla niektórych pacjentów.
oczywiście, tylko dlatego, że test jest dostępny, nie oznacza, że należy go wykonać, a pary rozpoczynające badania prenatalne muszą to robić z szeroko otwartymi oczami, aby nie skończyć na koszmarnej przejażdżce rollercoasterem, gdy są kierowane na „wszystkie testy”.
w tym celu, doradztwo przed testem jest niezbędne, aby pary zrozumieć szanse matek związane z wiekiem dziecka z poważnym problemem chromosomalnym, a następnie może je rozważyć przed ryzykiem i korzyściami z różnych testów w ofercie.
pary muszą dokładnie zrozumieć, co testy mogą, a czego nie mogą wykryć, i, co najważniejsze, dokładnie, dlaczego mają test. Na tym etapie należy odpowiedzieć na trudne pytania: czy rozważyliby przerwanie ciąży, gdyby u płodu zdiagnozowano zespół Downa? Czy diagnoza informowałaby o postępowaniu i planowaniu porodu, gdyby u płodu z zespołem Downa stwierdzono również poważną wadę serca wymagającą operacji kardiochirurgicznej noworodka?
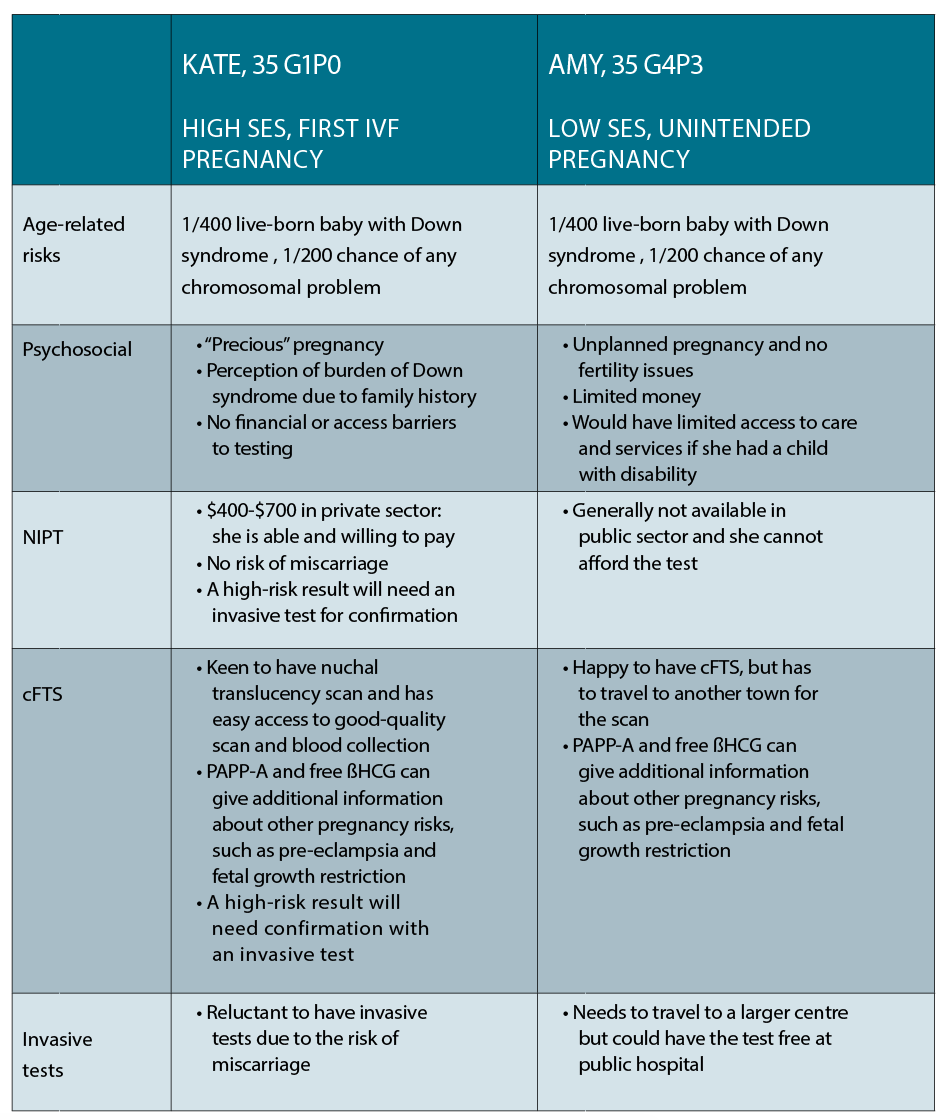
Ten artykuł rozważa dwa wspólne scenariusze przypadków i zakres możliwości badań prenatalnych dostępnych dla obu.
Przypadek 1
Kate to 35-letnia prawniczka, mieszkająca w śródmieściu, która w czwartym cyklu zapłodniła swoją pierwszą ciążę. Jest w 10 tygodniu ciąży i chce poznać dostępne dla niej opcje diagnostyki prenatalnej. Ma kuzyna z zespołem Downa i jest bardzo zaniepokojona własnym ryzykiem posiadania dziecka z tym samym stanem.
Przypadek 2
Amy ma 35 lat i mieszka w małym miasteczku w NSW. Ona i jej partner mają troje małych dzieci i zmagają się z problemami finansowymi, a ona jest w 10 tygodniu niezamierzonej ciąży. Chce poznać swoje możliwości badań prenatalnych, ponieważ jedna z jej przyjaciółek niedawno urodziła dziecko z zespołem Downa.

pary muszą dokładnie zrozumieć, co testy mogą, a czego nie mogą wykryć
nieinwazyjne testy
wczesny pierwszy trymestr lub datowanie, USG jest wykonywane między 7 a 12 tygodniem i jest przydatne w potwierdzaniu obecności żywotnej ciąży i ustalenie, czy istnieje ciąża mnoga. Umożliwia również dokładne datowanie ciąży, pomaga w wykluczeniu ciąży pozamacicznej i lokalizacji łożyska. Nie jest wykonywana w celu wykrycia wad wrodzonych.
prześwietlenie karku wykonuje się między 11 tygodniami a 3 dniami, a 13 tygodniami i 6 dniami (długość korony płodu 45-84mm), najlepiej w ramach „badania przesiewowego w pierwszym trymestrze ciąży”. Przezroczystość karku jest wypełnioną płynem przestrzenią z tyłu szyi płodu, którą można zmierzyć za pomocą ultradźwięków. Powszechnie wiadomo, że im większa jest przezroczystość karku, tym większe jest ryzyko anomalii płodu, w tym problemów chromosomalnych, takich jak zespół Downa, a także strukturalnych wad serca i niektórych zaburzeń pojedynczego genu.
do tej pory zalecono, aby skanowanie przezierności karku powinno być wykonane w połączeniu z biochemicznym przesiewem matki jako połączonym ekranem pierwszego trymestru (CFT), który mierzy PAPP-A i wolny ßHCG w celu poprawy wykrywalności zespołu Downa.
samo badanie przezierności karku wykrywa w zespole Downa około 65% do 70%, a po dodaniu markerów surowicy, takich jak PAPP-A i wolna beta-HCG, oba zgłaszane jako wielokrotności mediany (MoMs), zwiększa się to do około 90% z fałszywie dodatnim wskaźnikiem 5%.
w większości przypadków testy te będą uspokajające i zapewnią parom spokój ducha bez narażania ciąży na ryzyko,
co może wystąpić przy inwazyjnych testach, takich jak CV lub amniopunkcja.
wraz z dostępnością nieinwazyjnych badań prenatalnych pojawiła się debata na temat wartości połączonych badań przesiewowych w pierwszym trymestrze ciąży w kierunku zespołu Downa, chociaż wielu twierdzi, że 12-tygodniowe badanie nadal ma do odegrania rolę w identyfikacji anomalii strukturalnych i innych problemów, które mogą negatywnie wpłynąć na wynik ciąży.2
USG morfologii płodu wykonuje się w 18 do 20 tygodni i może wykryć do 50% głównych anomalii strukturalnych. Nie jest zalecany jako podstawowy test przesiewowy dla zespołu Downa. Czułość skanowania w wykrywaniu wad rozwojowych zależy od wielu czynników, w tym charakteru wad, umiejętności i doświadczenia operatora, jakości maszyny ultrasonograficznej, habitus ciała matki i położenie łożyska.
nieinwazyjne badania prenatalne
genetyczna próbka płodu wykrywalna we krwi matki, którą można przetestować pod kątem dokładnej diagnozy prenatalnej, od dawna jest świętym graalem badań prenatalnych. Ulepszenia w technologii DNA ostatecznie doprowadziły do zdolności do izolowania i pomiaru krążącego DNA płodu we krwi matki.3
około 10% do 15% DNA we krwi matki pochodzi z płodu i pochodzi z nienaruszonych komórek płodu, jak również z krążącego DNA płodu wolnego od komórek (ccffDNA), pochodzącego głównie z rozpadu komórek łożyska. CcffDNA jest usuwana w ciągu kilku godzin od porodu z krążenia matki, a DNA płodu wykryte podczas ciąży reprezentuje DNA obecnego płodu.
NIPT polega na pomiarze fragmentów chromosomów wolnych od komórek i wykorzystaniu różnic ilościowych w celu odróżnienia aneuploidii od tych, które nie są dotknięte. Na przykład płody z zespołem Downa będą miały mierzalny i statystycznie istotny wzrost liczby fragmentów chromosomu 21.
jednak, podobnie jak pobieranie próbek kosmków kosmówkowych, ccffDNA odzwierciedla DNA łożyska, a nie płodu, co należy wziąć pod uwagę przy doradzaniu i omawianiu potencjalnych możliwości testów inwazyjnych. Może to zwrócić cytogenetycznie niejednoznaczne wyniki spowodowane czynnikami takimi jak mozaicyzm łożyskowy.
wiele firm biotechnologicznych uruchomiło różne platformy NIPT o eufemistycznych nazwach, takich jak Harmony i Panorama, umożliwiając wielkoskalowe nieinwazyjne badania prenatalne pod kątem aneuploidii płodu, takie jak trisomia 13, 18 i 21, oraz wspólne anomalie chromosomów płci, takie jak zespół Turnera.
główne zalety NIPT to to, że jest nieinwazyjny, dostępny od 9 tygodnia ciąży, ma wysoką czułość i swoistość, chociaż z definicji jest to badanie przesiewowe, a nie test diagnostyczny. Jednak około 25% anomalii chromosomalnych nie zostanie wykrytych przez NIPT, dlatego też należy oferować inwazyjne badania kobietom ze zwiększonym ryzykiem anomalii chromosomalnych, na przykład w przypadku zwiększonego pomiaru przezroczystości karku lub CFT lub tym, u których wykryto anomalię strukturalną na ultradźwiękach.4
jest też praktyczna wada w australijskim ustawieniu, ponieważ NIPT nie jest finansowany ze środków publicznych, co prowadzi do nierówności w dostępie. Nie ustalono jeszcze, w jaki sposób NIPT należy włączyć do rutynowej praktyki badań prenatalnych ani jaki jest najbardziej opłacalny sposób, aby to zrobić.
Wielu ekspertów opowiada się obecnie za warunkowym modelem przesiewowym, w którym wszystkie kobiety mają CFT, a osobom z wysokim ryzykiem zespołu Downa (> 1/50) oferowane są testy inwazyjne; osobom o średnim ryzyku między 1/50 a 1/300 oferuje się wybór testów NIPT lub inwazyjnych; a osobom z niskim ryzykiem (< 1/300) zapewnia się i nie oferował dalszych testów.5
badania inwazyjne lub diagnostyczne
w ciągu ostatnich kilku lat liczba inwazyjnych procedur badań prenatalnych znacznie spadła, głównie ze względu na dostępność ulepszonych badań nieinwazyjnych.6 główne wskazania do wykonywania badań inwazyjnych są obecnie do prenatalnej diagnostyki zaburzeń pojedynczego genu (Mendeliana), a nie do wykrywania aneuploidii.
pobieranie próbek kosmków kosmówkowych jest inwazyjnym testem wykonywanym w 11 do 13 tygodniu ciąży, metodą przezpochwową lub przezbrzuszną, w zależności od preferencji operatora i lokalizacji łożyska. Odsetek poronień związanych z zabiegiem jest niski (<1%), ale mimo to pozostaje barierą dla niektórych kobiet, zwłaszcza u kobiet z niepłodnością lub utratą ciąży w wywiadzie.
istnieje 1% szans na uzyskanie niejednoznacznego wyniku z CVS. Jest to zwykle spowodowane ograniczonym mozaicyzmem łożyskowym, dobrze znanym zjawiskiem, które może być związane z niskim PAPP-A i niekorzystnymi skutkami ciąży, w tym ograniczeniem wzrostu płodu i wczesną utratą ciąży, nawet jeśli płód ma prawidłowy kariotyp. Gdy wyniki CVS są niejednoznaczne, dalsze badania-ogólnie amniopunkcja-przeprowadza się w celu wyjaśnienia, czy anomalia chromosomalna jest rzeczywiście obecny w płodu, lub jest ograniczona do łożyska.
amniopunkcja jest wykonywana po 15 tygodniach i jest również związana z małym (< 0.5%) ryzyko poronienia. Amniopunkcja jest uważana za złoty standard, ponieważ komórki płodu uzyskane z płynu owodniowego pochodzą z kilku tkanek płodu, w tym dróg moczowych i skóry, a zatem są bardziej reprezentatywne dla kariotypu płodu niż te uzyskane z łożyska. Główną wadą amniopunkcji nad CVS jest późniejszy czas, a tym samym bardziej zaawansowane ciąży, przez czas Wyniki są odbierane.
obecnie większość laboratoriów diagnostycznych odeszło od analizy cytogenetycznej (kariotypu) jako standardowego testu i przyjęło techniki molekularne, w tym ilościową fluorescencyjną reakcję łańcuchową polimerazy (QF-PCR). QF-PCR jest tańszy i mniej pracochłonny niż standardowa analiza kariotypu, a wyniki są uzyskiwane szybciej (w ciągu 24-48 godzin w porównaniu z 10-14 dniami), ponieważ technika nie wymaga hodowli komórek płodu.
chociaż QF-PCR jest w stanie zdiagnozować wspólne aneuploidy obejmujące chromosomy 13, 18, 21 i chromosomy płci, nie może wykryć innych rzadkich anomalii chromosomowych. Nie można również określić, czy trisomia jest spowodowana brakiem dysjunkcji (tj. powszechną aneuploidią związaną z wiekiem) czy translokacją, która jest rzadsza, ale budząca niepokój, ponieważ może być dziedziczona i wiązać się ze zwiększonym ryzykiem nawrotów w przyszłych ciążach.
mikromacierz chromosomowy, znany również jako kariotypowanie molekularne, jest dobrze ugruntowany jako jedno z głównych badań stosowanych do oceny niemowląt i dzieci z anomaliami strukturalnymi i niepełnosprawnością intelektualną. Analizuje chromosomy w znacznie wyższej rozdzielczości (ogólnie <2,5 kb lub 250 000 par zasad) w porównaniu do rozdzielczości 5MB do 10MB standardowego badania kariotypu lub cytogenetycznego, w celu wykrycia małych duplikacji i delecji chromosomów.
coraz częściej stosuje się mikromacierze w Warunkach prenatalnych, gdzie może dawać wyniki trudne do interpretacji, określane jako „warianty o niepewnym znaczeniu”. Z tego powodu mikromacierz chromosomowy powinien być oferowany tylko z odpowiednim doradztwem przed i po badaniu i tylko w sytuacjach, w których jest to klinicznie wskazane. W ciąż wysokiego ryzyka, w których wykryto anomalię strukturalną lub zwiększony pomiar przezroczystości karku, wykazano, że mikromacierze poprawia wydajność diagnostyczną o około 6%.
diagnostyka genetyczna przedimplantacyjna jest obecnie dostępna u pacjentów ze zwiększonym ryzykiem aneuploidii lub zaburzenia pojedynczego genu. Są teraz w stanie poddać się IVF i mieć zarodki biopsji i testowane poprzez preimplantacji diagnozy genetycznej w dniu piątym, przed przeniesieniem zarodka do macicy.
PGD jest coraz częściej stosowane przez pary, które chcą uniknąć ciąży dotkniętej określonym schorzeniem genetycznym lub anomalią chromosomową. Chociaż PGD nie jest w 100% dokładne, może znacznie zmniejszyć ryzyko wystąpienia dotkniętej ciąży, a tym samym konieczność rozważenia przerwania ciąży.
istnieją dwa główne typy preimplantacyjnej diagnozy genetycznej:
testowanie na aneuploidię: jest to stosowane u par zagrożonych aneuploidią z powodu zaawansowanego wieku matki, zrównoważonej translokacji rodziców, nawracającego poronienia i niepowodzenia implantacji;
testowanie na pojedyncze zaburzenie genowe: lek stosuje się u par narażonych na ryzyko urodzenia dziecka z zaburzeniami jednego genu, w tym w Warunkach autosomalnych recesywnych, związanych z chromosomem X lub autosomalnych dominujących. W takich sytuacjach, specyficzna diagnoza molekularna lub DNA musi być zidentyfikowane, zanim PGD może być oferowane.
ważne jest, aby pary rozważające IVF i PGD były kierowane do odpowiedniej porady, ponieważ muszą być w pełni świadome fizycznego, emocjonalnego i finansowego punktu właściwego dla tych procedur.
Dr Kennedy jest dyrektorem MOTHERSAFE RHW i jednocześnie wykładowcą Szkoły Zdrowia Kobiet i dzieci w UNSW
1. AIHW Australia ’ s mothers and babies 2013 w skrócie
2. McLennan a, Palma-Dias R, da Silva Costa F, et al. Nieinwazyjne badania prenatalne w rutynowej praktyce klinicznej-audyt NIPT i połączonego badania przesiewowego w pierwszym trymestrze u niezbadanej populacji australijskiej. ANZJOG 2016; 56: 22-28.
3. Lo YMD, Corbetta N, Chamberlain PF, Rai V, Sargent IL, Redman CWG, Wainscoat JS. 1997. Obecność DNA płodu w osoczu i surowicy matki. Lancet 350, 485-4874:
4. Petersen OB1, Vogel I, Ekelund C, Hyett J, Tabor A. potencjalne konsekwencje diagnostyczne stosowania nieinwazyjnych badań prenatalnych: badanie populacyjne z kraju z istniejącym badaniem przesiewowym w pierwszym trymestrze ciąży. USG Położnictwo Ginekol. 2014 Mar;43(3):265-71.
5. Hui L, Hyett J nieinwazyjne badania prenatalne dla trisomii 21; wyzwania dla wdrożenia w Australii. ANZJOG 2013; 53 (5): 416-424.
6. Hui L, Muggli EE, Halliday JL. Population-based trends in prenatal screening and diagnosis for aneuploidy: a retrospective analysis of 38 years of state-wide data. BJOG 2016; 123(1):90-7
7. Wapner RJ et al Chromosomal microarray versus karyotyping for prenatal diagnosis N Engl J Med 2012; 367:2175-2184

Leave a Reply